|
Tumore cutaneo
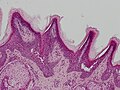
Con tumore cutaneo si intende una ampia gamma di lesioni e alterazioni della pelle di natura neoplastica, cioè caratterizzate da una abnorme crescita cellulare, svincolata dai normali meccanismi di controllo dell’organismo. La proliferazione (divisione cellulare) è un processo fisiologico che ha luogo in quasi tutti i tessuti cutanei e in innumerevoli circostanze. Normalmente esiste un equilibrio tra proliferazione e morte cellulare programmata (apoptosi). Le mutazioni nel DNA che conducono al tumore portano a perturbare questi processi ordinati: questo dà luogo a una divisione cellulare incontrollata e alla formazione del tumore. Il processo di trasformazione di una cellula normale in cellula neoplastica avviene attraverso varie tappe, con il concorso di anomalie genetiche, funzionali e morfologiche. Nella pelle, considerando sia cute sia sottocute, oltre ai tumori cutanei si possono presentare innumerevoli alterazioni infiammatorie, neoformative non tumorali o simil-tumorali che possono manifestarsi con lesioni simili ai tumori cutanei. EtimologiaIn senso lato con tumore e neoplasia si possono intendere anche lesioni proliferative simil-tumorali benigne, come alcune cisti e papillomi cutanei.[1][2][3]           ClassificazioneLa classificazione dei tumori cutanei può seguire diversi criteri
Esiste un sostanziale consenso sui criteri di classificazione topografica e istogenetica redatti in sede OMS[4] che hanno portato all'inserimento dei tumori cutanei nel ICD-O, l'International Classification of Diseases for Oncology.[5] Classificazione istogeneticaTumori cheratinociticiI tumori cheratinocitici derivano dai cheratinociti epidermici e annessiali. Si manifestano con un ampio spettro di lesioni cutanee sia benigne sia maligne. Alcune particolarmente aggressive e portate alla metastasi. I tumori cheratinocitici sono molto frequenti e, nonostante il loro basso tasso di mortalità, pongono un significativo problema di salute pubblica. Il principale fattore eziologico è la radiazione solare che può causare alterazioni del DNA e mutazioni nel gene TP53, soppressore del tumore. Rientrano in questa classe le verruche, proliferazioni epidermiche prodotte da infezioni virali (es. papilloma virus).[6]
Tumori melanociticiI tumori melanocitici della pelle includono una grande varietà di neoplasie benigne e maligne con profili clinici, morfologici e genetici anche molto diversi tra loro. Da un punto di vista clinico e dell'impatto sulla salute pubblica, i melanomi maligni sono il gruppo più importante. Il melanoma sebbene sia meno comune del carcinoma basocellulare e del carcinoma spinocellulare, ha un esito molto più frequentemente fatale, a causa della intrinseca tendenza a diffondersi con una metastasi per via linfatica ed ematica. Il principale fattore di rischio è l'esposizione ad alte dosi di radiazioni UV, spesso in combinazione con fattori endogeni, in particolare con la suscettibilità genetica. Il melanoma colpisce prevalentemente i soggetti con pelle chiara. Negli ultimi anni si è visto un aumento nel tasso di incidenza (nuovi casi).[7]
Tumori annessialiI tumori annessiali sono neoplasie la cui differenziazione deriva da uno o da più annessi cutanei: dal follicolo pilifero, dalle ghiandole sudoripare (eccrine e apocrine), dalle ghiandole sebacee. Molti di questi tumori benigni ha una controparte maligna.[9][10][11] Tumori maligni con differenziazione apocrina ed eccrina (carcinoma tubolare, carcinoma annessiale microcistico, tumore misto maligno, porocarcinoma, spiradenocarcinoma, idradenocarcinoma, carcinoma mucino, carcinoma papillare digitale, carcinoma cistico adenoide, carcinoma apocrino, malattia di Paget del capezzolo ed extramammaria) Tumori benigni con differenziazione apocrina ed eccrina (idrocistoma, siringoma, poroma, siringendofibroadenoma, idradenoma, spiradenoma, cilindroma, adenoma papillare tubolare e tubolare, siringocistadenoma papillifero, idradenoma papillifero, tumore misto (siringoma condroide) Tumori maligni con differenziazione follicolare: Tumori benigni con differenziazione follicolare:
Tumori con differenziazione sebacea (carcinoma sebaceo, adenoma sebaceo, sebaceoma, tumore cistico sebaceo). Tumori ematolinfoidiIl linfoma può coinvolgere la pelle come sito primario e unico oppure può diffondersi sulla pelle come sito secondario. Alcuni linfomi cutanei possono assomigliare morfologicamente ai linfomi dei linfonodi, pur avendo fenotipo, genotipo e comportamento clinico sostanzialmente diversi, suggerendo che rappresentino entità indipendenti. Il linfoma follicolare cutaneo mostra tali differenze fondamentali dal linfoma follicolare nodale. Alcuni linfomi, come la micosi fungoide, sono presenti solo nella pelle e mai nei linfonodi o in altri siti extranodali. Alcuni linfomi cutanei presentano un comportamento clinico diverso dalle loro controparti nodali, nonostante abbiano fenotipo e genotipo apparentemente analoghi.[12][13]
Tumori del tessuto molleLa maggior parte dei tumori del tessuto molle sono benigni, con una prevalenza in rapporto 100 a 1 con quella dei tumori maligni del tessuto molle. Sono stati istologicamente identificati oltre 50 sarcomi del tessuto molle, molti dei quali hanno più di un sottotipo. Il loro comportamento può andare da indolente a molto aggressivo, con una conseguente variazione del tasso di sopravvivenza, dipendente dal tipo istologico, dalla gravità e, a volte, dalla genetica. Nel complesso la sopravvivenza dopo 5 anni è di circa il 65-75%. In generale, i sarcomi cutanei o sottocutanei hanno un esito più favorevole di quelli situati in profondità.[15]
Tumori neuraliI tumori neurali cutanei rappresentano una piccola ma importante parte delle neoplasie cutanee del tessuto molle. La loro istogenesi è concettualmente analoga a quella di tumori del tessuto molle profondo o viscerali.[16]
Sindromi tumorali ereditarieLo studio delle sindromi familiari del cancro ha portato alla scoperta di geni chiave che sono importanti non solo per la comprensione del meccanismo di suscettibilità genetica ma anche per acquisire nuove conoscenze sui percorsi genetici e sui segnali biochimici nei tumori sporadici. Le ricerche su una malattia rara della pelle, lo Xeroderma pigmentoso, hanno portato alla scoperta di 7 geni coinvolti nel percorso di riparazione delle escissioni nucleotidiche e nella riparazione del DNA. Gli studi di questi casi ereditari hanno permesso di comprendere il meccanismo della riparazione del DNA nella popolazione generale. Infine, l'analisi approfondita dell'attività di questi geni in grado di ostacolare l'insorgenza del tumore possono permettere di definire una sottopopolazione di individui a rischio più elevato di sviluppare i tumori in differenti organi.[17]
Note
Bibliografia
Voci correlateAltri progetti
|
||||||||||||||||||||
Portal di Ensiklopedia Dunia