|
Fibromialgia
La fibromialgia, detta anche sindrome fibromialgica (abbreviazione FM), o sindrome di Atlante, è una sindrome considerata reumatica, idiopatica e multifattoriale, che causa un aumento della tensione muscolare, specie durante l'utilizzo degli stessi muscoli, ed è caratterizzata da dolore di tipo cronico ai muscoli e ai tessuti fibrosi (tendini e legamenti) – diffuso, fluttuante e migrante – associato a rigidità, astenia (calo di forza con affaticabilità), disturbi cognitivi[1], insonnia o disturbi del sonno[2], alterazioni della sensibilità agli stimoli. In chi ne è affetto può riscontrarsi un calo dei livelli di serotonina[3], con possibili disturbi d'ansia e depressivi in parte dei pazienti.[4] La diagnosi e le caratteristiche cliniche sono state a lungo dibattute e tuttora non ne è nota l'eziopatogenesi. Non si tratta di un disturbo psichico come il disturbo da conversione, anche se può incidervi lo stress psicofisico, e tuttora alcuni specialisti la vedono come un insieme variegato di sintomi, tra cui depressione e ansia causati appunto dai dolori cronici, ma spesso trattati come psicologici, in quanto parzialmente simili agli effetti fisici del disturbo depressivo.[3][5][6] La sindrome è stata variamente ricondotta all'attività lavorativa svolta dal soggetto debilitato[a quali, in particolare?],[7] a una familiarità genetica, a reazioni allergiche o a un coinvolgimento del sistema immunitario, che abbiano causato un tilt dei maggiori recettori neurologici. Un'altra ipotesi è che si tratti di una malattia muscolare e sistemica di tipo metabolico-mitocondriale o canalopatico o neuropatia non identificata. La reale eziologia è sconosciuta, ed è oggi considerata perciò una sindrome reumatica non tipica.[8] Sono assenti evidenti segni di alterazioni ematiche, neurologiche e radiografiche; non ci sono aspetti istopatologici sicuri (danni sui tessuti evidenziabili con esami al microscopio) caratteristici.[5] Gli indici di infiammazione corporea risultano nella norma. La fibromialgia viene diagnosticata per esclusione di altre patologie (diagnosi differenziale) e successiva palpazione dei tender points, sebbene sia il quadro sintomatologico complessivo del paziente a orientare verso la diagnosi. Interessati in prevalenza dal dolore sono: tutti i distretti della colonna vertebrale, le spalle, il cingolo pelvico, braccia, polsi, cosce. Al dolore cronico, che si presenta spesso a intervalli, si associano diversi sintomi, soprattutto disturbi cognitivi, complessivamente identificati con il termine fibro fog[1], disturbi dell'umore e del sonno, nonché astenia, ovvero affaticamento cronico, ma senza diminuzione fisica della forza muscolare sotto sforzo (ipostenia), se non transitoria o dovuta a dolore. La non-risposta ai comuni antidolorifici, nonché il carattere "migrante" dei dolori, sono peculiari della fibromialgia. Ha un'alta comorbilità con la sindrome da fatica cronica, la sindrome dell'intestino irritabile, i disturbi d'ansia e il disturbo depressivo. Le possibili cure sono oggetto di continui studi: sono raccomandati un sonno corretto, regolare esercizio fisico, una dieta equilibrata, e sono stati sperimentati anche alcuni farmaci.[3] EtimologiaLa malattia era già conosciuta fin dall'Ottocento, ma con tanti altri nomi: nel 1904, ad esempio, fu chiamata Fibrosite da William Richard Gowers.[9] Negli anni sessanta del Novecento, Federigo Sicuteri individuò la figura della sindrome dolorosa ora nota come Fibromialgia. La denominò "Panalgesia" (pan=tutto, algesia=dolorabilità) e sottopose questa figura nosologica al Collegio della International Association for the Study of Pain (IASP), che riconobbe dignità di malattia a tale condizione medica, ma la ribattezzò col nome anglofono di "Fibromyalgia", traducibile in italiano come Fibromialgia. Federigo Sicuteri ne aveva già messo in luce l'origine con sperimentazioni sull'animale. Il meccanismo d'origine è stato definito come serotonergico e NMDA-relato.[10][11][12][13][14] Il termine fibromialgia deriva dal latino fibra[15] e dal greco myo (muscolo)[16] unito ad algos (dolore).[17] EpidemiologiaInsorge prevalentemente nelle persone di sesso femminile in età adulta (dal secondo al quinta decennio, con picchi verso i 25-35 e 45-55 anni), anche se non sono rari casi di fibromialgia in età pediatrica o durante l'adolescenza. Pur non essendo molto conosciuta, viene indicata da recenti statistiche[quando?] al secondo o terzo posto tra le malattie reumatiche. La sua prevalenza in questo gruppo di malattie risulta essere infatti compresa tra il 12% e il 20%; nella popolazione generale si attesta invece allo 0,5% nei maschi e al 3,5% nelle femmine[18]. Altri studi la limitano al 2–8% della popolazione,[19] con incidenza femminile su maschile tra 7:1 e 9:1.[20] Spesso la diagnosi arriva tardivamente e dopo molti controlli medici, in quanto viene di frequente mal interpretata. Il dolore, l'affaticabilità, le difficoltà funzionali dovute ai sintomi possono portare la persona affetta da questa patologia a un isolamento dalla vita lavorativa, di gruppo e affettiva, anche in quanto spesso erroneamente valutata come "ipocondriaca" o esagerata nel focalizzare i sintomi. La fibromialgia può non essere diagnosticata nel 75% delle persone affette.[21] SintomiSono molti gli elementi che possono influenzare l'acutizzarsi dei sintomi del paziente: stato di stress, contatto con ambienti umidi o freddi, un'indicazione medica errata (capita che il medico in prima istanza pensi a una patologia di origine psicologica), assunzione di farmaci, dieta.[22] Non esistendo a oggi esami specifici da effettuare per la diagnosi, estrema importanza riveste ciò che il paziente può indicare al medico.[18] Va segnalato come parte dei sintomi sia comune anche ad altre tre sindromi, spesso imparentate con la fibromialgia e a volte considerate un'unica entità: la CFS (Chronic Fatigue Syndrome, cioè sindrome da fatica cronica), la MCS (o sensibilità chimica multipla) e la SFB (sindrome delle fascicolazioni benigne/sindrome da crampi e fascicolazioni). Fascicolazioni, stanchezza e ipersensibilità sono anche sintomi della fibromialgia.[23][24][25] L'organo più coinvolto è la cute, seguito dai muscoli e dalle articolazioni, il dolore è simile a quello neuropatico. Spesso è stata confusa col “reumatismo psicogeno” in quanto caratterizzata da una sintomatologia sproporzionata rispetto alle cause obiettive. Il muscolo appare infiammato, dolente e contratto. Le contratture muscolari e l'ipertono sono responsabili della “rigidità”, specie mattutina. I muscoli sempre contratti consumano molta energia e il paziente si sente come se lavorasse 24 ore al giorno.[26] Manifestazioni principaliLa principale manifestazione è una sensazione di dolore, faticabilità e disturbi momentanei delle funzioni cognitive, difficoltà ad addormentarsi o dormire.[27]  DoloreÈ riferito dai pazienti in vario modo (da un leggero indolenzimento costante, fino a dolore urente o acuto in alcune zone), ma è comunque localizzato e accentuato in punti focali detti "tender points" (cioè punti dove è possibile evocare, previa digitopressione, un dolore localizzato); da non confondere con i trigger points, in cui il dolore non è ben localizzato, ma tende a essere percepito come irradiato a una zona limitrofa. Possono comparire dolori articolari, lombalgia e cervicalgie, spesso con allodinia e facilità alle contratture muscolari in zona vertebrale e del cingolo scapolare. Vi sono, oltre a mialgia (dolore muscolare), sensazioni cutanee simili a formicolii, stilettate, caldo improvviso, intorpidimento (parestesia), ipersensibilità della pelle, prurito. Vi è spesso persistenza o recrudescenza del dolore, anche dopo il trattamento con antidolorifici e antinfiammatori tradizionali, e percezione di un dolore "diverso" da quello a cui si era abituati prima di ammalarsi. Manifestazioni ulterioriPuò dunque presentarsi nel soggetto affetto da fibromialgia una vasta gamma di sintomi, non necessariamente manifestantisi tutti e nello stesso momento. Se ne elencano i principali e\o più diffusi:
EziologiaLa causa esatta di tale malattia è ancora sconosciuta e sotto studi accurati: attualmente si pensa che alla base di questa sindrome possa esserci un disturbo che coinvolge il sonno (nello stadio 4), o comunque fattori scatenanti legati a stress sia di tipo fisico che psicofisico.[32] Per comprendere al meglio le anomalie di sfondo neurologico si sono fatti degli accertamenti: tramite la risonanza magnetica spettroscopica (MRS), nello specifico il sottotipo 1H, mostravano una disfunzione dell'ippocampo e bassa concentrazione di N-Acetil Aspartato (NAA), questo a dimostrazione di un disturbo neurologico o metabolico dell'individuo.[33] Alterazioni anatomicheUno studio ha dimostrato la presenza di un'alterazione a livello anatomico: un'eccessiva innervazione nelle mani, che riguarda i nervi addetti alla regolazione (apertura e chiusura), causata da shunt artero-venosi locali (rilevante malformazione artero-venosa). In particolare rimangono eccessivamente aperti, impedendo una corretta perfusione ai tessuti. Di conseguenza si ha ipossia, e quindi dolore, riduzione della forza muscolare e alterata regolazione della termoregolazione. Infatti il freddo è una delle componenti più dannose e dolorose per il paziente.[34] L'iperattività simpatica si traduce in particolare in alterazioni della microcircolazione periferica e centrale, come l'alterata distribuzione dei capillari a livello del tessuto muscolare, con ipervascolarizzazione dei tender points, presenza del fenomeno di Raynaud, alterazioni del flusso cerebrale con diminuzione del flusso in particolari aree cerebrali (nucleo caudato e talamo) responsabili della trasmissione e della modulazione del dolore.[35] Uno studio di medicina nucleare correlerebbe alcune manifestazioni cliniche della sindrome con alterazioni perfusorie nelle aree encefaliche deputate alla percezione ed elaborazione emotiva degli stimoli nocicettivi, per cui la percezione risulta alterata.[36] Alterazione dei neurotrasmettitori nel SNCSono dimostrate e confermate alterazioni di numerosi neurotrasmettitori, a riprova della origine nel sistema nervoso centrale della fibromialgia, specie di serotonina.[35] Tutti i farmaci che hanno dimostrato di essere efficaci agiscono a livello del sistema nervoso centrale.[35] Uno degli effetti della disfunzione dei neurotrasmettitori, e in particolare della serotonina e della noradrenalina, è la iperattività del sistema nervoso neurovegetativo (che controlla con meccanismi riflessi numerosi funzioni dell'organismo tra cui la contrazione dei muscoli, ma anche la sudorazione, la vasodilatazione e la vasocostrizione); ciò comporta un ulteriore deficit di irrorazione sanguigna a livello muscolare con insorgenza di dolore, astenia e tensione, oltre che un livello di percezione degli stimoli aumentata. Non si sa se la disfunzione è congenita, acquisita o dovuta a stimoli esterni.[37]  Secondo alcuni studi i pazienti con fibromialgia presentano funzioni cognitive (come memoria a lungo termine e capacità di lavoro) inferiori o simili rispetto a soggetti più anziani di 20 anni. I pazienti possono presentare performance simili ai soggetti sani solo con attivazione estensiva delle regioni frontali e parietali, ossia con maggior dispendio di energia.[38] Pare che vi sia una perdita di materia grigia 3,3 volte maggiore rispetto a soggetti sani coetanei.[38] Alcuni marcatori possono essere ricercati negli esami di laboratorio. DopaminaPer quanto riguarda l'eziologia dolorosa della malattia, recentemente si è dimostrato un ruolo centrale per la neurotrasmissione dopaminergica nella percezione del dolore, quindi nei pazienti con fibromialgia o sindrome da fatica cronica una diminuzione di dopamina nel SNC (come avviene nella substantia nigra nei casi di malattia di Parkinson) probabilmente contribuisce al nascere dei sintomi dolorosi che si presentano nella fibromialgia, nonché ai piccoli movimenti muscolari involontari, all'ipertono leggero, alla sindrome delle gambe senza riposo, e alla rigidità.[39] Sono stati sperimentati i farmaci dopaminergici a basso dosaggio. Infiammazione neurogenicaÈ stato ipotizzato un ruolo fondamentale dell'infiammazione neurogenica. Si tratta di un'infiammazione difficile da diagnosticare, derivata dal rilascio localizzato, da parte di neuroni afferenti, di mediatori infiammatori come la sostanza P, CGRP, neurochinina A (NKA), ossido nitrico, polipeptide intestinale vasoattivo, in misura minore Serotonina 5-HT (altri neurotrasmettitori serotoninici sono invece risultati carenti) e l'endotelina-3 (ET-3). I canali TRPA1 stimolati dal lipopolisaccaride (LPS) possono anche causare infiammazione neurogenica acuta. Una volta rilasciati, i neuropeptidi inducono il rilascio di istamina dai mastociti adiacenti. A sua volta, l'istamina evoca il rilascio della sostanza P e CGRP ); viene di seguito stabilito un collegamento bidirezionale tra istamina e neuropeptidi nell'infiammazione neurogenica. L'istamina provoca anche reazioni allergiche e l'aumento, visibile agli esami, dei globuli bianchi eosinofili che la degradano. L'infiammazione neurogenica, identificata in studi recenti, sembra giocare un ruolo importante nella patogenesi di numerose malattie, tra cui l'emicrania, la psoriasi, la vitiligine[40], l'asma, la fibromialgia, l'eczema, rinite vasomotoria, rosacea, allergia, dermatiti, distonia, e la sensibilità chimica multipla.[41][42] Essa può derivare da un'iniziale carenza di magnesio[43] o traumi nervosi: ad esempio, molti pazienti fibromialgici hanno preesistenti disturbi cronici all'articolazione temporo-mandibolare; inoltre, nell'emicrania, la sperimentazione di stimolazione locale del nervo trigemino (che comprende anche i nervi mandibolari e mascellari) ha provocato infiammazione neurogenica sistemica attraverso il rilascio di neuropeptidi.[44] L'artrosi cervicale, l'osteoartrosi e l'artrite reumatoide sono fattori di rischio.[45] Traumi, malattie e neuropatieSecondo alcuni studi non è una malattia a origine "periferica", in quanto non sono dimostrate alterazioni muscolari o tendinee significative, ma altri studi sono in disaccordo.[35] All'esordio spesso vi è un evento scatenante: un trauma fisico (infortuni o patologie come artrosi e radicolopatia) o psichico, una malattia febbrile spesso a eziologia virale (in particolare da virus di Epstein-Barr, o da virus influenzale), o altri eventi stressanti.[35]  Sensibilità al glutine e neuropatia delle piccole fibreDiscussa, visto il coinvolgimento del SNC e non del solo sistema nervoso periferico, è la possibile associazione - in caso di fibromialgia che si caratterizzi per dolori acuti - con la neuropatia periferica a piccole fibre (sospettata anche della sindrome delle fascicolazioni benigne), una polineuropatia di difficile diagnosi, poiché l'82% dei casi hanno un normale risultato di EMG e dell'analisi della conduzione nervosa (talvolta è visibile tramite biopsia).[46][47] La neuropatia delle piccole fibre ha cause sconosciute; quando non è correlata a malattie manifeste (lupus eritematoso, sarcoidosi, HIV o malattia di Lyme) può essere collegata alla celiachia, ad allergie, alla sensibilità non celiaca al glutine (NCGS), all'ipotiroidismo o malattie autoimmuni, ma nel 40 % dei pazienti è idiopatica (senza causa primaria).[48][49] La NCGS come causa di fibromialgia è ipotesi discussa.[50] Nonostante sia esclusa dalle sindromi da dolore neuropatico, la condivisione di caratteri fenotipico-metabolici, oltre a evidenze di coinvolgimento di piccole fibre assonali[51], potrebbero collocarla come una sindrome dolorosa di confine tra dolore muscolare e neuropatico.[52] Infezioni battericheIpotizzata, essendo una malattia con sintomatologia simile a quelle reumatiche, l'origine autoimmune da infezioni batteriche.[5][53][54] SpasmofiliaSoggetti con spasmofilia (tetania normocalcemica) possono col tempo evolvere in fibromialgia. Altre neuropatieSoffrono con più facilità di fibromialgia rispetto alla media i pazienti con neuropatia ereditaria con predisposizione alle paralisi da pressione (HNPP) detta anche neuropatia tomaculare per cui è stata ipotizzata come origine.[55] Come altre patologie simili, alcune forme di FM potrebbero essere messe in relazione a un gruppo di neuropatie non strutturali caratterizzate da alterazione di tipo funzionale della membrana dell'assone nei nervi periferici (e raramente del SNC; non causa, in generale, danni ai neuroni dell'encefalo, al cervello o al midollo spinale), che può occasionalmente associarsi ad altre forme congenite od acquisite di neuropatie, o essere il residuo di forme acute come la sindrome di Guillain-Barré, una malattia autoimmune caratterizzata da paralisi temporanea, che si manifesta a volte durante o dopo un'infezione virale, a causa dell'attacco degli anticorpi che erroneamente si rivolgono anche contro la guaina mielinica nervosa, danneggiando la conduzione neurale. La stessa GBS può presentarsi in forma più lieve, senza paralisi ma semplice calo di forza (ipostenia) temporaneo, come neuropatia assonale o motoria multifocale anche blanda, essere sottostimata e non curata in fase acuta (ad esempio con l'uso di immunoglobuline o immunosoppressori). Inoltre senza fisioterapia adeguata in fase post-acuta, può lasciare strascichi sotto forma di patologie sfuggenti e poco note. La sindrome fascicolazioni e crampi, che può essere il prodromo della fibromialgia o della CFS, rappresenterebbe la forma più frequente e la meno grave di patologia con queste caratteristiche e può risultare idiopatica o esser esito di una pregressa neuropatia acuta, in cui permane un leggero e poco visibile danno alla mielina di alcuni nervi periferici.[56][57][58] Canalopatie e alterazioni mitocondriali Come nella sindrome delle fascicolazioni benigne e nella spasmofilia idiopatica sono state ipotizzate disfuzioni congenite o indotte per via immunomediata delle proteine deputate allo scambio degli ioni (canali ionici), quindi una miopatia congenita (canalopatie miotoniche) o acquisita (es. per autoimmunità come nella sindrome di Lambert-Eaton, sindrome di Isaacs, ecc.) di difficile diagnosi, con coinvolgimento di canali del sodio (specie quello denominato Nav1.7)[48], oppure del calcio[59][60][61] o del potassio[62], che causa dolore e problemi alla fibra nervosa o muscolare con facile affaticabilità.[63] In una percentuale di pazienti è stato messa in luce da analisi istologiche approfondite la presenza di alterazioni dei mitocondri dei monociti presenti nel sangue, in cellule muscolari o tessuti cutanei, con riduzione della massa dovuta ad autofagia cellulare causata dal lisosoma, senza presenza apparente di una miopatia mitocondriale genetica tra quelle attualmente identificate o un coinvolgimento metabolico.[64] Alterazioni del microbiota intestinaleUno studio canadese ha dimostrato che i pazienti affetti da fibromialgia hanno un microbiota intestinale alterato rispetto a soggetti sani.[65] GeneticaSembra esistere anche una familiarità ed ereditarietà, anche se non sono noti i precisi meccanismi di trasmissione; alcuni lavori hanno documentato la maggiore prevalenza di alcuni alleli nel sistema dell'antigene leucocitario umano.[35] Tipologie e comorbilitàLe differenze nei profili del sistema nervoso autonomico psicologici e tra gli individui affetti possono indicare l'esistenza di sottotipi di fibromialgia. Un rapporto del 2007 divide le persone con fibromialgia in quattro gruppi e "tipi misti"[66]:
ComorbilitàPuò comparire assieme alle seguenti patologie[67]: sindrome della fatica cronica (circa il 70 % dei pazienti fibromialgici manifesta anche i criteri della CFS[54]); sindrome della guerra del Golfo; sindrome delle gambe senza riposo e acatisia; sinusite; alcune sindromi autoimmuni (allergie, vitiligine[68], psoriasi, alopecia areata, ecc.); neuropatie, in particolare neuropatia ereditaria con predisposizione alle paralisi da pressione[55] (HNPP), sindrome del tunnel carpale[38] (23 % contro 1 % di pazienti non fibromialgici come campione di controllo) e cubitale; ernia del disco, discopatia, radicolopatia; tendinopatia; sindrome miositica tensiva; cifosi, sindrome di Scheuermann; tremore essenziale. Uno studio del 2009 condotto su pazienti partecipanti al convegno sulla fibromialgia tenutosi a Salt Lake City ha evidenziato le comorbilità più frequenti tra i disturbi del sonno (83%), la depressione (71%), l’ansia (63%) e l’artrite (38%).[38] PsicologiaLa fibromialgia non è una malattia psichiatrica e i problemi di ansia la peggiorano (e viceversa) ma non la causano: è stato dimostrato che i tratti psicopatologici della percentuale di pazienti fibromialgici che non soffriva di problemi pregressi di ansia sono identici a quelli di pazienti con altre patologie caratterizzate da dolore cronico (es. artrite reumatoide) e sono quindi da considerare come reazione alla malattia di base.[35] Essendo coinvolta la serotonina (per meccanismi non chiari), molti pazienti possono soffire anche di depressione e disturbi d'ansia, che assieme alla stanchezza sono spesso lamentate dai pazienti. Alcune forme, fermo restando che non si tratta di disturbi psichici, possono essere collegate all'ambito della psiconeuroendocrinoimmunologia.[38] Il rischio di sviluppare disturbi d’ansia (come disturbo ossessivo-compulsivo e disturbo post traumatico da stress) è circa 5 volte superiore rispetto ai non fibromialgici.[38] Da uno studio spagnolo risulta che tra il 36,4% e il 50 % dei casi aveva inoltre una storia pregressa di problematiche psicologiche e psichiatriche. La prima percentuale è però sovrapponibile a quella di altre malattie croniche.[38] In questi pazienti, spesso accusati di ipocondria da medici e familiari (data la difficoltà di rilevare dati clinici negli esami che spesso risultano negativi), la diagnosi di fibromialgia viene accolta molte volte con sollievo. Criteri diagnostici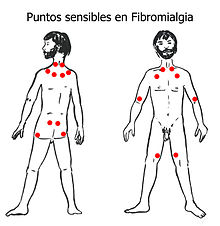 Dopo aver escluso altre patologie muscolari, neurologiche o scheletriche, sono due gli elementi che, una volta accertati, possono permettere una corretta diagnosi della fibromialgia:[22]
Attualmente si sono affiancati altri due sistemi di valutazione dei tender points, che sono stati messi a confronto recentemente: la valutazione mialgica e dolorometrica con la forma digitale classica. Tali studi hanno dimostrato la maggiore efficacia del sistema classico di palpazione.[70] Il criterio diagnostico della palpazione rimane il metodo principale utilizzato.[71] Oltre ai 18 descritti esistono nei singoli pazienti molti altri tender points.[72] Ci può anche essere, come per la spasmofilia, positività a ipereccitabilità muscolare periferica indotta dalla prova del laccio con ischemia transitoria e iperpnea. Analisi di laboratorioNon ci sono marcatori biologici univoci, ma alcuni pazienti hanno diversità patologiche nelle cellule sanguigne, specie globuli bianchi, come eosinofilia[73][74][75] (marcato numero di eosinofili, in tal caso si deve analizzare una possibile mialgia eosinofila) e alterazioni interne dei monociti; è stata evidenziata spesso una ridotta concentrazione di serotonina (come nei depressi e negli ansiosi) e 5-idrossi-triptofano nel liquor e nel plasma, ridotta produzione di melatonina (ormone del sonno), aumento di oltre tre volte delle concentrazioni di sostanza P nel liquor, tutti neurotrasmettitori coinvolti nella modulazione del dolore e nella regolazione del sonno.[35] Altri esami, come il CPK o l'elettromiografia hanno dato risultati contrastanti, e solitamente quindi si usano solo per escludere miopatie, danni neuronali e neuropatie in diagnosi differenziale. Diagnosi differenzialePer diagnosticare la fibromialgia debbono essere escluse altre patologie. Esistono diverse sindromi e malattie che per le loro caratteristiche possono essere simili alla fibromialgia come sintomi, e che andranno escluse, anche se possono essere tuttavia concomitanti; tra esse vi sono principalmente[76][77]:
Altre sindromi da escludere: lupus eritematoso sistemico, vasculite (es. sindrome di Churg-Strauss), tumori, tubercolosi ossea (malattia di Pott), malattia metabolica, avvelenamento da metalli pesanti, gastrite cronica atrofica autoimmune, celiachia, rachitismo. EsamiVengono quindi di solito eseguiti, per escludere molte patologie con marcatori specifici o indicatori, esami di velocità di eritrosedimentazione, proteina C reattiva, anticorpi antinucleo, emocromo con formula leucocitaria, creatinfosfochinasi, transaminasi, anticorpi anti-virus di Epstein-Barr, anti-gliadina e anti-epatite C, ormone tireostimolante, tiroxina, fattore reumatoide, anticorpi anti-cellule parietali e anticorpi anti-fattore intrinseco.[72] L'esame obiettivo rimane l'esame più valido. Altri esami vengono utilizzati soltanto per escludere altre malattie (ad esempio, test genetico o biopsia muscolare per escludere le miopatie). ControversieLa definizione di fibromialgia è relativamente recente e continua a essere definita una diagnosi controversa o un termine ombrello. Il dottor Frederick Wolfe, principale autore dell'articolo scientifico che nel 1990 ha per primo definito le linee guida diagnostiche per la fibromialgia, ha affermato nel 2008 di credere come, con "chiarezza", non si tratti di una malattia ma di una risposta fisica alla depressione e allo stress psicofisico.[82] Nel 2013 Wolfe ha aggiunto che le sue cause sono "controverse" e "ci sono numerosi fattori che producono tali sintomi – alcuni sono psicologici a altri sono fisici, e non esiste tra essi un continuo".[83] Diversi membri della comunità scientifica non considerano la fibromialgia una malattia per il mancato riscontro di anomalia a seguito degli esami fisici e per l'assenza di un oggettivo test diagnostico.[84][85] TerapiaI trattamenti per la fibromialgia sono di varia natura, e quello corretto viene individuato a seconda se si sia in presenza di una nuova forma o di una recidiva. L'attuale letteratura suggerisce una combinazione fra diverse tipologie di cura per ottenere i migliori risultati.[86] Terapia non farmacologicaIl paziente può migliorare la propria salute agendo anche sul proprio stile di vita. Il paziente deve anche evitare di svolgere lavori troppo pesanti a livello fisico, oltre che risiedere in ambienti caldi e asciutti.Domande e risposte LA SINDROME FIBROMIALGICA (o FIBROMIALGIA). Importantissimo poi è il recupero del sonno perduto, farsi effettuare massaggi, fisioterapia. Sono stati sperimentati anche particolari tipi di fototerapia.[87] Possono portare a un miglioramento delle condizioni di salute:
Attività fisicaL'attività fisica deve essere continuativa, ma non eccessivamente intensa e aumentata progressivamente senza eccessi. Il paziente deve stare a riposo se è molto stanco o ha dolori acuti, ma la persona non deve mai essere immobilizzata, per non ampliare il sintomo di rigidità già presente; in seguito si dovrebbe esercitare un po' di stretching:[88] l'individuo deve effettuare lavoro sui muscoli dolenti, distendendoli e rimanendo in tale posizione per 30 secondi e ripetuti più volte, mentre l'aerobica o altro esercizio fisico possono migliorare i sintomi. Esercizi di rilassamentoUna buona percentuale di malati risponde positivamente a determinate tecniche di rilassamento, come training autogeno, ipnositerapia, mindfulness[89] e yoga, Percorsi di psicoterapiaNumerosi malati trovano giovamento nel seguire percorsi di psicoterapia specifici che portano :
Questi percorsi partono considerando che la fibromialgià non è solo un sintomo[90] e si affiancano alle altre terapie mediche. [91] DietaIl soggetto fibromialgico dovrebbe intraprendere una dieta corretta (limitare le proteine animali, il caffè, il tè, gli zuccheri raffinati e i superalcolici, assumere proteine vegetali, chinfusi e tisane[qualunque infuso o tisana?], frutta e verdura; preferire i cereali integrali e, secondo alcuni medici[quali?], anche limitare le solanaceae come pomodori, patate, melanzane e peperoni)[92][93]. Sono state sperimentate le diete basate sul vegetarianismo: in particolare la dieta vegana, nella variante crudista, si è dimostrata un'efficace forma di trattamento, almeno a breve termine.[94][95] Una dieta priva di glutine e di latticini e ricca di omega 3 sembra poter migliorare la sintomatologia[affermazione vaga], unitamente a un buon apporto di vitamina C, D3[senza fonte]. In tal senso, una dieta a base di carne allevata al pascolo[senza fonte], uova biologiche[senza fonte], frutta e verdura biologiche[senza fonte] possono migliorare il quadro clinico[senza fonte] (paleodieta). Terapia farmacologicaData l'impossibilità di formulare una diagnosi basata su evidenze mediche, e soprattutto in considerazione della natura equivoca della fibromialgia, non esiste una terapia universalmente adottata la cui efficacia sia scientificamente provata.[3] FANS e miorilassantiMolti sono i farmaci, come i FANS, (antinfiammatori non sterodei), il cui uso non ha prodotto risultati: molti più effetti hanno dato i miorilassanti (come la ciclobenzaprina) e la S-adenosil-metionina. I miorilassanti centrali (es. oxibutinina, succinilcolina, vecuronio, silodosina), oppure gli ansiolitici (come le benzodiazepine), hanno efficacia temporanea, in quanto, dopo una lieve attenuazione dei sintomi dolorosi, accentuano i deficit cognitivi e percettivi spesso presenti nella sindrome. AntidepressiviAlcuni studi hanno dimostrato l'efficacia di antidepressivi come nel caso dell'Amitriptilina (un antidepressivo triciclico), che rimane il principio attivo di prima scelta visto anche la loro qualità di riuscire a migliorare la qualità del sonno, altri principi secondari sono Fluoxetina (inibitore selettivo della ricaptazione della serotonina più comunemente chiamati SSRI), e la Duloxetina, i risultati appaiono discreti ma vengono dati nel breve periodo.[96] Inoltre ultimamente[da quando?] viene utilizzata anche la venlafaxina, ovvero un antidepressivo che agisce sia sulla serotonina che sulla noradrenalina, nonché sertralina e paroxetina. MelatoninaLa melatonina, ormone collegato al sonno, può migliorare i sintomi, dall'insonnia al dolore.[97] Antiepilettici, antiparkinsoniani e oppioidiUsati anche gli antiepilettici (come il clonazepam, il gabapentin o il pregabalin), gli analgesici centrali oppioidi (tramadolo e codeina/paracetamolo), alcuni antiparkinsoniani (usati spesso contro dolore e spasticità) come il pramipexolo. Il pregabalin, tuttavia, è un analogo del neurotrasmettitore GABA, come il gabapentin, ed è indicato nel trattamento del dolore neuropatico periferico, cioè dovuto a un'anomalia anatomica e/o funzionale del meccanismo di segnalazione del dolore del sistema nervoso periferico, ma dà risultati apprezzabili solo su una percentuale minoritaria di pazienti fibromialgici; gabapentin, pregabalin e pramipexolo vengono riservati a casi gravi e per brevi periodi, dato che sono assai diffusi pesanti effetti collaterali come sonnolenza, deficit cognitivo, alterazione della frequenza cardiaca, vomito, tremori, edema, problemi psichici, ipotensione e iperalgesia paradossa (accentuazione del dolore).[72] Gli oppiacei, a parte la codeina e il tramadolo, svolgono un ruolo marginale nel trattamento della fibromialgia, in quanto agiscono sulle vie dolorifiche a livello del sistema nervoso centrale che non sono interessate in questa sindrome che, a quanto pare, utilizza altre vie di trasmissione e controllo del dolore, per il momento ancora totalmente sconosciute. Hanno inoltre effetti collaterali e indesiderati, e inducono tolleranza e dipendenza. La Food and Drug Administration non ne approva l'uso.[98] La European League Against Rheumatism nel 2008 ha approvato l'uso del tramadolo ma sconsigliato l'uso di forti oppiacei (es. idrocodone, ossicodone, morfina, ecc.).[99] Dolori forti in punti specifici possono essere trattati con lidocaina.[100] Farmaci dopaminergiciAlcuni malati traggono beneficio da dopaminergici usati per i sintomi motori del Parkinson, come il citato pramipexolo o la levodopa, a bassissimo dosaggio.[100] Secondo l'ipotesi dopaminergica, sarebbe perciò sconsigliato (anche se in taluni casi sono usati a bassa dose per sintomi come insonnia e dolore[101]) l'uso a lungo termine di neurolettici (antagonisti della dopamina, che possono causare effetti extrapiramidali, e aumentare alcuni sintomi della malattia) specie in dosaggio medio-alto, in pazienti fibromialgici che hanno comorbilità di disturbi psichici.[102] Cannabinoidi e cortisoniciMolti pazienti hanno riscontrato notevoli miglioramenti con l'uso terapeutico di marijuana (anche nettamente superiori rispetto a quelli provati con i farmaci "tradizionali"), grazie ai suoi effetti analgesici, miorilassanti, antidepressivi, ansiolitici e alla migliore qualità del sonno. Sono inoltre da notare i generalmente minori effetti collaterali, l'assenza di dipendenza fisica e la ridotta tolleranza sviluppata anche dopo prolungati periodi d'uso rispetto agli antidepressivi.[103][104] I cortisonici, un tempo usati con facilità, sono controindicati se non in bassa dose. Gli immunosoppressori non sono usati, non essendo chiaro se vi sia davvero una genesi autoimmunitaria. Integratori e medicina alternativaGli integratori di calcio, magnesio, vitamine (es. vitamina C, vitamina B12) e oligominerali vengono utilizzati empiricamente, anche come forma di automedicazione, dai malati e dai medici con risultati contrastanti.[72] Il loro effetto è transitorio e ridotto, sia reintegrando le sostanze consumate in periodi di stress, sia molto simile all'effetto placebo, così come accade per i trattamenti alternativi non riconosciuti come l'agopuntura[105][106] o l'ossigeno-ozonoterapia, da alcuni utilizzata.[107] In certi casi il paziente può giovarsi dell'uso di potassio e coenzima Q10, nel caso di quest'ultimo per l'incremento dell'energia nei mitocondri.[108] Sperimentata anche la palmitoiletanolamide (PEA), un'ammide di acido grasso con proprietà antidolorifiche, neuroprotettive[109] e antinfiammatorie.[110] PrognosiSebbene non sia una patologia degenerativa o fatale in sé, il dolore cronico e la rigidità della fibromialgia sono pervasivi e persistenti. La maggioranza dei pazienti riporta sintomi che non aumentano nel tempo. La fibromialgia ha sintomi fluttuanti, in rapporto a numerosi fattori esterni che sono in grado di provocarne un peggioramento: è evidenziata un'influenza dei fattori climatici (i dolori e la rigidità peggiorano in primavera, in autunno, e nei periodi di grande umidità), dei fattori ormonali (periodo premestruale, disfunzioni della tiroide), dei fattori di stress psicologico, dell'invecchiamento.[37] Una valutazione di 332 nuovi pazienti con fibromialgia ha rilevato che i fattori correlati alla malattia, come il dolore, e fattori psicologici come condizioni di lavoro, impotenza, livello di istruzione, ecc. hanno avuto un rapporto indipendente e significativo per la gravità dei sintomi e la funzione.[111] La fibromialgia può avere periodi di remissione di molti sintomi, specie se si seguono cure adeguate. Complicanze
Note
Bibliografia
Voci correlateAltri progetti
Collegamenti esterni
|
||||||||||||||||||||||
