|
โรคนิ่วไต
โรคนิ่วไต (อังกฤษ: kidney stone disease, urolithiasis) เป็นก้อนวัสดุแข็งที่เกิดในทางเดินปัสสาวะ[2] นิ่วไตปกติจะเกิดในไตแล้วออกจากร่างกายผ่านปัสสาวะ[2] โดยก้อนเล็ก ๆ อาจจะผ่านออกโดยไม่มีปัญหาอะไร[2] แต่ถ้าใหญ่เกินกว่า 5 มิลลิเมตร ก็อาจขวางท่อไตมีผลให้เจ็บอย่างรุนแรงที่หลังหรือท้องส่วนล่าง[2][7] นิ่วยังอาจทำให้เลือดออกในปัสสาวะ ทำให้อาเจียน หรือทำให้เจ็บเมื่อถ่ายปัสสาวะ (dysuria)[2] คนไข้ประมาณครึ่งหนึ่งจะเกิดนิ่วอีกภายใน 10 ปี[8] นิ่วโดยมากมีเหตุจากพันธุกรรมและสิ่งแวดล้อม[2] ปัจจัยเสี่ยงรวมทั้งระดับแคลเซียมสูงในปัสสาวะ (hypercalciuria) โรคอ้วน อาหารบางชนิด ยาบางชนิด การทานแคลเซียมเป็นอาหารเสริม ระดับฮอร์โมนพาราไทรอยด์เกินในเลือด (hyperparathyroidism) โรคเกาต์ และดื่มน้ำไม่พอ[2][8] นิ่วจะเกิดในไตเมื่อแร่ในปัสสาวะเข้มข้นมาก[2] การวินิจฉัยปกติจะอาศัยอาการ การตรวจปัสสาวะ และภาพฉายรังสี[2] โดยการตรวจเลือดอาจมีประโยชน์[2] นิ่วมักจะจัดกลุ่มตามตำแหน่งที่อยู่ คือ nephrolithiasis (ในไต) ureterolithiasis (ในท่อไต) cystolithiasis (ในกระเพาะปัสสาวะ) หรือโดยองค์ประกอบของนิ่ว เช่น แคลเซียมออกซาเลต (calcium oxalate), กรดยูริก, สตรูไวท์ (struvite), ซิสทีน (cystine) เป็นต้น[2] คนไข้ที่มีนิ่วสามารถป้องกันโดยดื่มน้ำให้ผลิตปัสสาวะมากกว่า 2 ลิตรต่อวัน[4] ถ้ายังไม่พอ อาจทานยาไทอะไซด์ (thiazide), ไซเตรต (citrate, กรดไซตริก) หรืออัลโลพิวรีนอล (allopurinol)[4] คนไข้ควรเลี่ยงดื่มน้ำอัดลม (เช่น โคลา)[4] ถ้านิ่วไม่มีอาการ ก็ไม่จำเป็นต้องรักษา[2] ไม่เช่นนั้นแล้ว ยาแก้ปวดเป็นการรักษาเบื้องต้น โดยใช้ยาเช่น ยาแก้อักเสบชนิดไม่ใช่สเตอรอยด์ (NSAID) หรือโอปิออยด์[7][9] นิ่วที่ใหญ่เพิ่มขึ้นอาจขับออกได้โดยใช้ยา tamsulosin[10] หรืออาจต้องปฏิบัติการอื่น ๆ เช่น การใช้คลื่นเสียงนอกกายสลายนิ่ว (extracorporeal shock wave lithotripsy), การส่องกล้องท่อไต (ureteroscopy), หรือการผ่าตัดนิ่วผ่านผิวหนัง (percutaneous nephrolithotomy)[2] คนทั่วโลกประมาณ 1-15% จะมีนิ่วไตในช่วงหนึ่งของชีวิต[8] ในปี 2558 มีคนไข้ 22.1 ล้านราย[5] ทำให้เสียชีวิต 16,100 ราย[6] เป็นโรคที่สามัญยิ่งขึ้นในโลกตะวันตกตั้งแต่ช่วงคริสต์ทศวรรษ 1970[8] โดยทั่วไป ชายจะเป็นมากกว่าหญิง[2] นิ่วไตเป็นโรคที่ปรากฏตลอดประวัติศาสตร์มนุษย์ โดยมีการกล่าวถึงการผ่าตัดเพื่อเอาออกเริ่มตั้งแต่ 600 ปีก่อน ค.ศ.[1] อาการ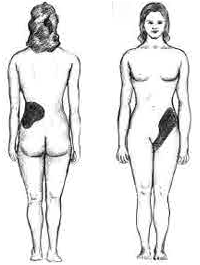 ลักษณะเฉพาะของนิ่วที่ขวางท่อไตหรือกรวยไตก็คือ ความเจ็บปวดรุนแรงแบบเป็น ๆ หาย ๆ ที่แผ่ไปจากเอวไปยังบริเวณขาหนีบหรือขาอ่อนด้านใน[11] อาการปวดนิ่วไตบ่อยครั้งกล่าวว่า เป็นความรู้สึกเจ็บปวดที่สุดอย่างหนึ่งของมนุษย์[12] อาการปวดจากนิ่วไตมักจะเกิดร่วมกับการปวดปัสสาวะ ความกระสับกระส่าย เลือดในปัสสาวะ เหงื่อออก คลื่นไส้ และอาเจียน ความปวดจะเกิดเป็นระลอก ๆ ครั้งละ 20-60 นาที โดยมีเหตุจากการหดเร็งของท่อไตเนื่องกับการบีบรูด (peristalsis) เพื่อจะขับนิ่วออก[11] ความสัมพันธ์เมื่อเป็นตัวอ่อนระหว่างทางเดินปัสสาวะ ระบบสืบพันธุ์ และทางเดินอาหาร เป็นมูลฐานของการแผ่ความเจ็บปวดไปยังอวัยวะเพศ และของความคลื่นไส้อาเจียนที่สามัญในโรคนิ่วปัสสาวะ[13] อาการ postrenal azotemia คือ เลือดขาออกจากไตมีไนโตรเจนมากเกิน และไตเสื่อมแบบบวมน้ำ (hydronephrosis) จะเกิดเมื่อมีการขัดปัสสาวะที่ไหลออกจากท่อไตท่อหนึ่งหรือทั้งสอง[14] ความเจ็บปวดที่ส่วนล่างด้านซ้ายของหลัง/ท้อง บางครั้งจะสับสนกับอาการถุงยื่นอักเสบ (diverticulitis) เพราะลำไส้ใหญ่ส่วนคด (sigmoid) จะซ้อนทับอยู่กับท่อไต และตำแหน่งที่เจ็บอาจกำหนดให้ถูกที่ได้ยากเพราะอวัยวะเหล่านี้อยู่ใกล้กัน ปัจจัยเสี่ยงภาวะขาดน้ำเนื่องจากดื่มน้ำน้อยเป็นปัจจัยเสี่ยงสำคัญในการเกิดนิ่ว[11][15] โรคอ้วนก็เป็นปัจจัยเสี่ยงด้วย การทานอาหารมากที่มีโปรตีนสัตว์[11] โซเดียม น้ำตาลทราย ฟรักโทส น้ำเชื่อมข้าวโพดที่มีฟรักโทสสูง[16] ออกซาเลต[17] น้ำองุ่น และน้ำแอปเปิล อาจเพิ่มความเสี่ยงการเกิดนิ่วไต[15] นิ่วไตยังอาจเป็นผลของอาการทางเมแทบอลิซึมอย่างใดอย่างหนึ่ง เช่น ภาวะกรดเกินเหตุปลายหลอดไตฝอย (distal renal tubular acidosis)[18], Dent's disease[19], ภาวะฮอร์โมนพาราไทรอยด์เกินในเลือด (hyperparathyroidism)[20], ภาวะออกซาเลตเกินในปัสสาวะหลัก (primary hyperoxaluria)[21], หรือ medullary sponge kidney คนไข้ที่มีนิ่วไต 3-20% จะมีโรค medullary sponge kidney[22][23] และนิ่วไตก็สามัญในคนไข้ Crohn's disease[24] ซึ่งเป็นโรคที่สัมพันธ์กับทั้งภาวะออกซาเลตเกินในปัสสาวะและการดูดซึมแมกนีเซียมที่ผิดปกติ[25] คนไข้ที่มีนิ่วไตอีกอาจควรตรวจคัดกรองโรคเหล่านั้น ซึ่งปกติจะทำภายใน 24 ชม. หลังเก็บปัสสาวะ คือจะตรวจวิเคราะห์ปัสสาวะหาเหตุต่าง ๆ ที่ช่วยสร้างนิ่ว[14]  แคลเซียมออกซาเลตแคลเซียมเป็นองค์ประกอบอย่างหนึ่งของโรคนิ่วไตประเภทที่สามัญที่สุดในมนุษย์ คือแบบแคลเซียมออกซาเลต งานศึกษาบางงานแสดงว่า บุคคลที่ทานแคลเซียมหรือวิตามินดีเป็นอาหารเสริม จะเสี่ยงเกิดนิ่วไตสูงกว่า ในสหรัฐอเมริกา การเกิดนิ่วเคยใช้เป็นตัวบ่งชี้ว่าทานแคลเซียมมากเกิน[26] ในต้นคริสต์ทศวรรษ 1990 งานศึกษาในโครงการริเริ่มสุขภาพหญิง (Women's Health Initiative) ในสหรัฐพบว่า หญิงหลังหมดประจำเดือนที่บริโภคอาหารเสริมคือแคลเซียมเป็นจำนวน 1,000 มิลลิกรัม และวิตามินดี 400 IU ต่อวันเป็นเวลา 7 ปีจะเสี่ยงเกิดนิ่วไต 17% สูงกว่าหญิงที่ทานยาหลอก[27] และโครงการศึกษาสุขภาพพยาบาล (Nurses' Health Study) ก็แสดงความสัมพันธ์ระหว่างการบริโภคอาหารเสริมคือแคลเซียมและการเกิดนิ่วไต[17] แต่ไม่เหมือนกับอาหารเสริม การบริโภคอาหารปกติที่มีแคลเซียมสูงดูเหมือนจะไม่เป็นเหตุให้เกิดนิ่วไต และจริง ๆ อาจช่วยป้องกันนิ่ว[17][27] นี่อาจเกี่ยวกับบทบาทของแคลเซียมในการเข้ายึดกับออกซาเลตที่ผ่านทางเดินอาหาร เมื่อปริมาณแคลเซียมลดลง ปริมาณออกซาเลตที่สามารถดูดซึมเข้าในเลือดก็จะเพิ่มขึ้น และไตก็จะต้องขับออกซาเลตออกทางปัสสาวะมากขึ้น ในปัสสาวะ ออกซาเลตเป็นตัวเสริมแคลเซียมออกซาเลตให้ตกผลึกโดยมีฤทธิ์แรงกว่าแคลเซียมประมาณ 15 เท่า งานปี ค.ศ. 2004 พบว่า อาหารที่มีแคลเซียมต่ำสัมพันธ์กับความเสี่ยงทั่วไปในการเกิดนิ่วไตที่สูงกว่า[28] แต่สำหรับบุคคลส่วนมาก ปัจจัยเสี่ยงอื่น ๆ ต่อนิ่วไต เช่น การทานออกซาเลตในอาหารมาก ดื่มน้ำน้อย จะสำคัญกว่าการทานแคลเซียม[29] อิเล็กโทรไลต์อื่น ๆแคลเซียมไม่ใช่อิเล็กโทรไลต์ชนิดเดียวที่มีอิทธิพลต่อการเกิดนิ่วไต ยกตัวอย่างเช่น เพราะเพิ่มการขับแคลเซียมออกทางปัสสาวะ การทานโซเดียมมากอาจเพิ่มความเสี่ยงการเกิดนิ่ว[17] การดื่มน้ำที่เติมฟลูออไรด์อาจเพิ่มความเสี่ยงการเกิดนิ่วโดยกลไกคล้าย ๆ กัน แม้จำเป็นต้องมีงานศึกษาทางวิทยาการระบาดเพิ่มขึ้นเพื่อกำหนดว่า ฟลูออไรด์ในน้ำดื่มสัมพันธ์กับความชุกนิ่วไตที่เพิ่มขึ้นหรือไม่[30] การทานโพแทสเซียมมากดูเหมือนจะลดความเสี่ยงการเกิดนิ่ว เพราะโพแทสเซียมเสริมการขับไซเตรตออกทางปัสาสวะ ซึ่งเป็นสารยับยั้งการตกผลึกของแคลเซียม[ต้องการอ้างอิง] นิ่วไตมีโอกาสเกิดและใหญ่ขึ้นสูง ถ้าบุคคลทานแมกนีเซียมน้อย เพราะแมกนีเซียมห้ามการเกิดนิ่ว[31] โปรตีนสัตว์อาหารแบบคนตะวันตกปกติจะมีโปรตีนสัตว์ในสัดส่วนสูง การบริโภคโปรตีนสัตว์จะสร้างภาวะกรดที่เพิ่มการขับแคลเซียมและกรดยูริกออกทางปัสสาวะพร้อมทั้งลดไซเตรต การถ่ายออกทางปัสสาวะสารที่เกินต่าง ๆ เนื่องจากโปรตีนสัตว์ รวมทั้งกรดอะมิโนแบบมีกำมะถัน (เช่น cysteine และ methionine) กรดยูริก และเมแทบอไลต์ที่เป็นกรดอื่น ๆ จะทำให้ปัสสาวะเป็นกรด ซึ่งเสริมให้เกิดนิ่วไต[32] การขับไซเตรตออกทางปัสสาวะต่ำก็สามัญกว่าในบุคคลที่ทานโปรตีนสัตว์มาก เทียบกับคนทานเจที่มักจะขับไซเตรตออกทางปัสสาวะสูงกว่า[17] และการมีไซเตรตในปัสสาวะต่ำ ก็เสริมการเกิดนิ่วไตด้วย[32] วิตามินหลักฐานที่สัมพันธ์การทานอาหารเสริมคือวิตามินซีกับอัตราการมีนิ่วไตมากขึ้นยังไม่สามารถสรุปได้[33] แม้การทานวิตามินซีเกินแต่ละวันอาจเพิ่มความเสี่ยงการเกิดนิ่วแบบแคลเซียมออกซาเลต แต่จริง ๆ นี่พบน้อยมาก ความสัมพันธ์ระหว่างการทานวิตามินดีกับนิ่วไตก็ไม่สำคัญด้วย การทานวิตามินดีเกินอาจเพิ่มความเสี่ยงการเกิดนิ่วโดยเพิ่มการดูดซึมแคลเซียมของลำไส้ แต่การทานวิตามินแก้การขาดก็ไม่เพิ่ม[17] อื่น ๆไม่มีข้อมูลที่สรุปความสัมพันธ์โดยเป็นเหตุผลระหว่างการดื่มแอลกอฮอล์กับนิ่วไต แต่ก็มีสมมติฐานว่า พฤติกรรมบางอย่างที่สัมพันธ์กับการดื่มเหล้าบ่อย ๆ หรือมาก สามารถทำให้ขาดน้ำ ซึ่งก็จะนำไปสู่การเกิดนิ่วไต สมาคมวิทยาทางเดินปัสสาวะอเมริกันพยากรณ์ว่า ปรากฏการณ์โลกร้อนจะเพิ่มความชุกโรคนิ่วไตในสหรัฐอเมริกาโดยขยายพื้นที่ที่เรียกว่า "เขตโรคนิ่ว" ทางใต้ของสหรัฐ[34] คนไข้โรคที่ผลิตลิมโฟไซต์มากเกิน (lymphoproliferative disorders) หรือที่ไขกระดูกผลิตเซลล์มากเกิน (myeloproliferative disorders) ผู้รักษาด้วยเคมีบำบัด 1.8% จะเกิดนิ่วไตที่มีอาการ[35]  พยาธิสรีรวิทยาภาวะไซเตรตในปัสสาวะต่ำ (Hypocitraturia)ภาวะไซเตรตในปัสสาวะต่ำ (Hypocitraturia) หรือการขับไซเตรตทางปัสสาวะต่ำ คือน้อยกว่า 320 มิลลิกรัมต่อวัน อาจทำให้เกิดนิ่วไตในกรณีถึง 2/3 ฤทธิ์ป้องกันของไซเตรตมีกลไกหลายอย่าง คือ ไซเตรตจะลดความอิ่มตัวเกินของเกลือแคลเซียม โดยสร้างคอมเพล็กซ์กับไอออนแคลเซียมที่ละลายน้ำได้ และยับยั้งการรวมตัวและการเติบโตของผลึก การรักษาด้วยโพแทสเซียมไซเตรต (potassium citrate) หรือแมกนีเซียมโพแทสเซียมไซเตรต (magnesium potassium citrate) จึงมักใช้เพิ่มไซเตรตในปัสสาวะและลดอัตราการเกิดนิ่ว[36] ความอิ่มตัวเกินของปัสสาวะเมื่อปัสสาวะถึงความอิ่มตัวยวดยิ่ง (supersaturation) คือเมื่อปัสสาวะมีสารละลายเกินกว่าที่มันจะละลายได้ พร้อมกับสารที่ก่อผลึก ตัวล่อผลึกก็อาจเกิดผ่านกระบวนการ nucleation[22] โดยกระบวนการแบบ heterogeneous nucleation ที่มีผิวแข็งให้ผลึกเติบโตได้ จะเป็นไปได้เร็วกว่า homogeneous nucleation ที่ผลึกต้องโตขึ้นในของเหลวที่ไม่มีผิวแข็ง เพราะใช้พลังงานน้อยกว่า คือโดยยึดกับเซลล์ที่ผิวของปุ่มไต (renal papilla) ตัวล่อผลึกจะสามารถโตและงอกเป็นก้อนใหญ่ โดยขึ้นอยู่กับองค์ประกอบทางเคมีของผลึก กระบวนการก่อผลึกอาจเป็นไปเร็วกว่าเมื่อความเป็นกรดของปัสสาวะสูงหรือต่ำกว่าปกติ[37] ความอิ่มตัวเกินของปัสสาวะร่วมกับการมีสารประกอบก่อผลึกจะขึ้นอยู่กับค่า pH ยกตัวอย่างเช่น ที่ pH 7.0 ความละลายได้ของกรดยูริกในปัสสาวะอยู่ที่ 158 มิลลิกรัม/100 มิลลิลิตร ถ้าลดค่าเหลือ 5.0 ความละลายได้จะลดลงเหลือน้อยกว่า 8 mg/100 ml การเกิดนิ่วกรดยูริกจะต้องมีทั้งกรดยูริกเกินในปัสสาวะ (hyperuricosuria) และค่า pH ของปัสสาวะที่ต่ำ ภาวะกรดยูริกเกินในปัสสาวะอย่างเดียวไม่สัมพันธ์กับการเกิดนิ่วกรดยูริกถ้าค่า pH ของปัสสาวะเป็นด่าง[38] ความอิ่มตัวเกินของปัสสาวะจึงเป็นปัจจัยที่จำเป็นแต่ไม่เพียงพอให้เกิดนิ่ว[22] ความอิ่มตัวเกินน่าจะเป็นเหตุมูลฐานของนิ่วแบบกรดยูริกและนิ่วแบบซิสทีน แต่นิ่วแคลเซียม (โดยเฉพาะแบบแคลเซียมออกซาเลต) อาจมีเหตุที่ซับซ้อนกว่า[39] สารยับยั้งการเกิดนิ่วปัสสาวะปกติจะมีสารคีเลชัน เช่น ไซเตรต ที่ยับยั้งกระบวนการ nucleation ยับยั้งการเติบโตและการรวมตัวของผลึกที่มีแคลเซียม สารยับยั้งธรรมชาติอื่น ๆ รวมทั้ง calgranulin ซึ่งเป็นโปรตีนกลุ่ม S-100 ที่จับแคลเซียม, โปรตีน Tamm-Horsfall, ไกลโคสะมิโนไกลแคน, uropontin ซึ่งเป็นรูปแบบหนึ่งของ osteopontin, nephrocalcin ซึ่งเป็นไกลโคโปรตีนที่เป็นกรด, prothrombin F1 peptide, และ bikunin แม้กลไกทางเคมีชีวิภาพของสารเหล่านี้ยังไม่ชัดเจน แต่เมื่อมีต่ำกว่าปกติ นิ่วสามารถเกิดจากผลึกที่รวมตัวกัน[40] การทานอาหารที่มีแมกนีเซียมและไซเตรตเพียงพอ จะห้ามการเกิดของนิ่วแบบแคลเซียมออกซาเลตและแคลเซียมฟอสเฟต นอกจากนั้น แมกนีเซียมและไซเตรตยังทำงานร่วมกันเพื่อห้ามนิ่วไต ประสิทธิผลของแมกนีเซียมในการยับยั้งการเกิดและการเติบโตของนิ่วจะขึ้นอยู่กับปริมาณที่บริโภค[17][31][41] การวินิจฉัยภายเอกซเรย์คอมพิวเตอร์ (axial) ของท้องโดยไม่ได้ใช้สารเปรียบต่าง แสดงนิ่วขนาด 3 มม. (ลูกศร) ในต้นท่อไต (proximal) ด้านซ้าย การวินิจฉัยว่ามีนิ่วไตจะขึ้นอยู่กับประวัติคนไข้ การตรวจร่างกาย การตรวจปัสสาวะ และภาพรังสี[42] ส่วนการวินิจฉัยทางคลินิก (ที่ไม่ได้อาศัยการทดสอบเพื่อวินิจฉัย) จะขึ้นอยู่กับตำแหน่งและความรุนแรงของความเจ็บ ซึ่งปกติจะเป็น ๆ หาย ๆ เป็นระลอก ๆ โดยหลังจะปวดถ้านิ่วอุดท่อไต[43] การตรวจร่างกายอาจพบไข้และการเจ็บที่ไต (จุดระหว่างซี่โครงกับกระดูกสันหลัง) ในข้างที่มีปัญหา[42] ภาพรังสีในผู้ที่มีประวัติเกี่ยวกับนิ่ว ผู้ที่มีอายุน้อยกว่า 50 ปี และมีอาการของนิ่วโดยไม่มีอาการน่าเป็นห่วงอย่างอื่น ๆ ไม่จำเป็นต้องเอกซเรย์คอมพิวเตอร์ (helical CT scan)[44] เด็กก็ไม่แนะนำให้เอกซเรย์คอมพิวเตอร์ด้วย[45] ไม่เช่นนั้นแล้ว การถ่ายเอกซเรย์คอมพิวเตอร์แบบ helical CT scan โดยไม่ใช้สารเปรียบต่าง และมีภาพตัดขนาด 5 มม. เป็นวิธีประเมินทางภาพรังสีที่ดีสำหรับคนไข้ที่สงสัยว่ามีโรคนิ่วไต[13][42][46][47][7] นิ่วทุกอย่างจะสามารถเห็นได้ในเอกซเรย์คอมพิวเตอร์ ยกเว้นนิ่วน้อยมากที่ประกอบด้วยส่วนตกค้างของยาบางชนิดในปัสสาวะ[48] เช่นที่มาจากอินดินาเวียร์ นิ่วที่มีแคลเซียมค่อนข้างจะทึบต่อรังสี และสามารถเห็นในภาพเอกซเรย์ธรรดาของท้องซึ่งรวมไต ท่อไต และกระเพาะปัสสาวะ (KUB)[48] นิ่วไตประมาณ 60% จะทึบรังสี[46][49] โดยทั่วไป นิ่วแบบแคลเซียมฟอสเฟตจะทึบที่สุด ตามด้วยแบบแคลเซียมออกซาเลตและแบบแอมโมเนียมแมกนีเซียมฟอสเฟต นิ่วแบบซิสทีนจะมองเห็นแค่ลาง ๆ เทียบกับนิ่วกรดยูริกที่โปร่งรังสี[50] เมื่อไม่สามารถใช้เอกซเรย์คอมพิวเตอร์ ภาพรังสีทางเดินปัสสาวะ (intravenous pyelogram) อาจใช้เพื่อยืนยันวินิจฉัยว่ามีโรคนิ่วปัสสาวะ (urolithiasis) โดยฉีดสารเปรียบต่าง (radiocontrast) แล้วจึงถ่ายเอกซเรย์ (KUB) นิ่วปัสสาวะ (urolith) ที่มีในไต ท่อไต หรือกระเพาะปัสสาวะอาจมองเห็นได้ดีกว่าโดยใช้วิธีนี้ นิ่วยังสามารถเห็นได้โดย retrograde pyelogram ทำโดยฉีดสารเปรียบต่างคล้าย ๆ กันเข้าโดยตรงที่รูส่วนปลายของท่อไต (จุดที่ท่อไตมาสุดที่กระเพาะปัสสาวะ)[46] ภาพคลื่นเสียงความถี่สูงของไต (Renal ultrasonograph) บางครั้งมีประโยชน์ เพราะให้รายละเอียดเกี่ยวกับโรคไตเสื่อมแบบบวมน้ำ (hydronephrosis) ซึ่งแสดงนัยว่า นิ่วขัดการไหลออกของปัสสาวะ[48] นิ่วที่โปร่งรังสี ซึ่งไม่ปรากฏบนฟิล์มเอกซ์เรย์ KUB อาจเห็นได้ในภาพคลื่นเสียงความถี่สูง ประโยชน์อื่น ๆ ของวิธีนี้รวมทั้งมีค่าใช้จ่ายต่ำและไม่ต้องฉายรังสี ภาพเช่นนี้สามารถใช้ตรวจนิ่วในสถานการณ์ที่ไม่ควรใช้เอกซเรย์ธรรมดาหรือเอกซเรย์คอมพิวเตอร์ เช่น ในเด็กหรือหญิงตั้งครรภ์ แม้จะมีประโยชน์เยี่ยงนี้ แต่โดยปี ค.ศ. 2009 ภาพคลื่นเสียงความถี่สูงก็ไม่ได้พิจารณาว่าสามารถแทนเอกซเรย์คอมพิวเตอร์ที่ไม่ใช้สารเปรียบต่าง (noncontrast helical CT scan) เพื่อวินิจฉัยโรคนิ่วไตในเบื้องต้น[47] เหตุผลหลักก็คือ เมื่อเทียบกับเอกซเรย์คอมพิวเตอร์ ภาพคลื่นเสียงความถี่สูงของไตมักพลาดการตรวจจับนิ่วเล็ก ๆ (โดยเฉพาะนิ่วท่อไต) และความผิดปกติสำคัญอื่น ๆ ที่อาจเป็นเหตุของอาการ[11] งานศึกษาปี 2014 ยืนยันว่า การบันทึกด้วยคลื่นเสียงความถี่สูงเมื่อเทียบกับเอกซเรย์คอมพิวเตอร์เพื่อวินิจฉัยในเบื้องต้น ช่วยให้ประสบกับรังสีน้อยกว่าโดยไม่มีผลเสียในด้านอื่น ๆ รวมทั้งสมรรถภาพในการวินิจฉัยคนไข้ความเสี่ยงสูงผู้มีภาวะแทรกซ้อน[51]  การทดสอบในห้องปฏิบัติการการทดสอบในห้องปฏิบัติการที่มักทำรวมทั้ง[42][47][48][52]
องค์ประกอบ
   นิ่วแบบแคลเซียมโดยทิ้งขาด นิ่วไตชนิดที่สามัญที่สุดในโลกจะมีแคลเซียม ยกตัวอย่างเช่น นิ่วมีแคลเซียมจะเกิดในกรณีคนไข้นิ่ว 80% ทั้งหมดในสหรัฐอเมริกา ซึ่งปกติจะมีแคลเซียมออกซาเลตไม่ว่าจะโดยลำพังหรือโดยผสมกับแคลเซียมฟอสเฟต และอยู่ในรูปแบบของแร่อะพาไทต์หรือ brushite[22][40] ปัจจัยต่าง ๆ ที่เสริมให้ออกซาเลตตกผลึกในปัสสาวะ เช่น ภาวะออกซาเลตเกินในปัสสาวะหลัก จะสัมพันธ์กับการเกิดนิ่วแบบแคลเซียมออกซาเลต[21] การเกิดนิ่วแบบแคลเซียมฟอสเฟตสัมพันธ์กับอาการต่าง ๆ เช่น ภาวะฮอร์โมนพาราไทรอยด์เกินในเลือด[20] และภาวะกรดเกินเหตุหลอดไตฝอย (renal tubular acidosis)[56] ออกซาเลตในปัสสาวะจะเพิ่มขึ้นในคนไข้ที่มีโรคทางเดินอาหารบางอย่างรวมทั้งโรคลำไส้อักเสบ (inflammatory bowel disease) เช่น Crohn disease หรือในคนไข้ที่ได้ผ่าตัดลำไส้เล็กออก หรือผ่าตัดเลี่ยงลำไส้เล็ก (small bowel bypass) แต่ก็จะเพิ่มขึ้นด้วยในคนไข้ที่บริโภคอาหารซึ่งมีออกซาเลตเพิ่มขึ้น (ที่มีในผักและถั่ว) ภาวะออกซาเลตเกินในปัสสาวะหลัก เป็นโรคพันธุกรรมแบบยีนด้อยในออโตโซมที่มีน้อยและปกติจะปรากฏตั้งแต่วัยเด็ก[57] ผลึกแคลเซียมออกซาเลตในปัสสาวะจะปรากฏเป็นรูป "ซองจดหมาย" ในระดับจุลทรรศน์ ซึ่งอาจจะเป็นเหมือนดัมเบล (ลูกตุ้มน้ำหนัก) ได้ด้วย[57] นิ่วแบบสตรูไวท์นิ่วปัสสาวะประมาณ 10-15% จะประกอบด้วยสตรูไวท์ (แอมโมเนียมแมกนีเซียมฟอสเฟต) โดยมีสูตร NH4MgPO4·6H2O[58] นิ่วแบบสตรูไวท์ (infection stone, urease stone, triple-phosphate stone) เกิดบ่อยที่สุดเมื่อติดเชื้อแบคทีเรียที่สลายยูเรียโดยใช้เอนไซม์ยูรีส (urease) เป็นแอมโมเนียและคาร์บอนไดออกไซด์ ซึ่งสร้างความเป็นด่างให้แก่ปัสสาวะ ทำให้มีสภาพเหมาะสมเพื่อเกิดนิ่วแบบสตรูไวท์ สิ่งมีชีวิตสามัญตามที่สกัดได้มากที่สุดก็คือ Proteus mirabilis, Proteus vulgaris, และ Morganella morganii และที่สามัญน้อยกว่ารวมทั้ง Ureaplasma urealyticum และบางสปีชีส์ของสกุล Providencia, Klebsiella, Serratia, และ Enterobacter นิ่วแบบติดเชื้อเช่นนี้มักจะพบในบุคคลที่มีปัจจัยเสี่ยงให้ติดเชื้อในระบบทางเดินปัสสาวะ เช่นผู้บาดเจ็บที่ไขสันหลัง, ผู้มีกระเพาะปัสสาวะทำงานผิดปกติเหตุประสาท (neurogenic bladder dysfunction), ผู้ผ่านการผ่าตัดเปลี่ยนทางออกของปัสสาวะแบบ ileal conduit urinary diversion, ผู้มีปัสสาวะไหลย้อนเข้าท่อไต (vesicoureteral reflux), และผู้มีโรคทางเดินปัสสาวะแบบอุดตัน (obstructive uropathy) และก็ยังพบอย่างสามัญในคนไข้ที่มีโรคทางเมแทบอลิซึม เช่น ภาวะปัสสาวะมีแคลเซียมมากซึ่งไม่ทราบสาเหตุ, ภาวะฮอร์โมนพาราไทรอยด์เกินในเลือด, และโรคเกาต์ นิ่วเช่นนี้สามารถโตขึ้นอย่างรวดเร็ว มีรูปร่างคล้ายเขากวางที่จำเป็นต้องผ่าตัด เช่นด้วยการผ่านิ่วไตออกผ่านผิวหนัง (percutaneous nephrolithotomy) เพื่อรักษา[58] นิ่วแบบสตรูไวท์ (triple phosphate/magnesium ammonium phosphate) จะมีสัณฐานเป็น "ฝาโลงศพ" หากดูด้วยกล้องจุลทรรศน์[57] นิ่วแบบกรดยูริกนิ่วประมาณ 5-10% ทั้งหมดเกิดจากกรดยูริก[18] คนไข้ที่มีโรคทางเมแทบอลิซึมรวมทั้งโรคอ้วน[17] อาจมีนิ่วแบบกรดยูริก แต่ก็อาจเกิดสัมพันธ์กับอาการต่าง ๆ ที่ก่อให้เกิดภาวะกรดยูริกเกินในปัสสาวะ (hyperuricosuria) โดยจะมีหรือไม่มีภาวะกรดยูริกเกินในเลือด (hyperuricemia) ก็ได้ และก็สามารถเกิดสัมพันธ์กับโรคทางเมแทบอลิซึมที่ทำให้ปัสสาวะเป็นกรดเกิน ซึ่งทำให้กรดยูริกตกผลึก การวินิจฉัยโรคนิ่วปัสสาวะ (urolithiasis) เนื่องจากกรดยูริกจะอาศัยการมีนิ่วที่โปร่งรังสีเมื่อปัสสาวะเป็นกรดอย่างคงยืน บวกกับการพบผลึกกรดยูริกในตัวอย่างปัสสาวะที่ยังใหม่อยู่[59] ดังที่กล่าวถึงมาก่อน (ในส่วนเกี่ยวกับนิ่วแบบแคลเซียมออกซาเลต) คนไข้ที่มีโรคลำไส้อักเสบ (เช่น Crohn's disease, ulcerative colitis) มักจะมีภาวะออกซาเลตเกินในปัสสาวะและเกิดนิ่วออกซาเลต แต่ก็มักจะเกิดนิ่วแบบกรดยูริก/ยูเรตด้วย นิ่วแบบยูเรตจะสามัญเป็นพิเศษหลังการผ่าตัดลำไส้ใหญ่ นิ่วแบบกรดยูริกอาจปรากฏเป็นผลึกหลายรูปแบบ ปกติเหมือนเพชร อาจเป็นรูปสี่เหลี่ยมหรือเป็นแท่ง[57] คนไข้ภาวะกรดยูริกเกินในปัสสาวะสามารถรักษาด้วยาอัลโลพิวรีนอลซึ่งลดการเกิดยูเรต การทำปัสสาวะให้เป็นด่างก็อาจช่วยในกรณีนี้ด้วย แบบอื่น ๆผู้ที่มีความผิดพลาดทางเมแทบอลิซึมซึ่งมีน้อยบางอย่าง มักสะสมวัสดุที่สร้างผลึกในปัสสาวะ ยกตัวอย่างเช่น คนไข้ภาวะปัสสาวะมีซิสทีน (cystinuria), cystinosis, และ Fanconi syndrome อาจเกิดนิ่วที่ประกอบด้วยซิสทีน นิ่วแบบซิสทีนสามารถรักษาด้วยการทำปัสสาวะให้เป็นด่างและการจำกัดโปรตีนในอาหาร คนไข้ภาวะปัสสาวะมีแซนทีน บ่อยครั้งจะเกิดนิ่วที่ประกอบด้วยแซนทีน คนไข้ adenine phosphoribosyltransferase deficiency อาจเกิดนิ่วแบบ 2,8-dihydroxyadenine[60] คนไข้ alkaptonuria จะเกิดนิ่วแบบ homogentisic acid และคนไข้ iminoglycinuria จะเกิดนิ่วแบบไกลซีน, แบบ proline, และแบบ hydroxyproline[61][62] โรคนิ่วปัสสาวะยังเกิดเมื่อใช้ยารักษา โดยผลึกของยาจะเกิดภายในทางเดินระบบไตสำหรับบางคนที่กำลังรักษาด้วยยาต่าง ๆ เช่น อินดินาเวียร์[63] ซัลฟาไดอะซีน[64] และ triamterene[65] ตำแหน่ง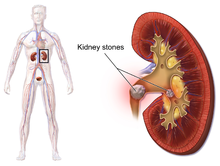 โรคนิ่วปัสสาวะ (urolithiasis) หมายถึงนิ่วที่เกิดภายในระบบปัสสาวะทั้งหมด รวมทั้งไตและกระเพาะปัสสาวะ[13] โรคนิ่วไต (nephrolithiasis) หมายถึงการมีนิ่วเช่นนี้ในไต นิ่วหลอดกลีบเกลี้ยง (calyceal calculi) หมายถึงก้อนนิ่วที่หลอดกลีบเกลี้ยงรอง (minor calyx) หรือหลอดกลีบเกลี้ยงหลัก (major calyx) ซึ่งเป็นส่วนของไตที่ส่งปัสสาวะเข้าไปในท่อไต ซึ่งเชื่อมไตกับกระเพาะปัสสาวะ โรคจะเรียกว่า โรคนิ่วท่อไต (ureterolithiasis) ถ้านิ่วเกิดในท่อไต นิ่วยังอาจเกิดที่กระเพาะปัสสาวะหรือหลุดเข้าไปในกระเพาะปัสสาวะ ซึ่งเรียกว่า นิ่วกระเพาะปัสสาวะ (bladder stone)[66]  ขนาดนิ่วที่มีเส้นผ่าศูนย์กลางเล็กกว่า 5 มม. จะหลุดออกเองในคนไข้ 98% ในขณะที่นิ่วซึ่งมีเส้นผ่าศูนย์กลางระหว่าง 5-10 มม. จะหลุดออกเองในกรณีน้อยกว่า 53%[67] นิ่วที่ใหญ่เต็มหลอดกลีบเกลี้ยงจะเรียกว่า นิ่วรูปเขากวาง (staghorn stone) ซึ่งประกอบด้วยสตรูไวท์ในกรณีโดยมาก ซึ่งจะเกิดก็ต่อเมื่อมีแบคทีเรียที่ใช้เอนไซม์ยูรีส นิ่วรูปแบบอื่น ๆ ที่อาจโตจนเป็นนิ่วรูปเขากวางรวมทั้งนิ่วที่ประกอบด้วยซิสทีน แคลเซียมออกซาเลตโมโนไฮเดรต (calcium oxalate monohydrate) และกรดยูริก[68] การป้องกันการป้องกันจะขึ้นอยู่กับประเภทของนิ่ว สำหรับผู้มีนิ่วแบบแคลเซียม การดื่มน้ำมาก ๆ และการใช้ยาขับปัสสาวะกลุ่มไทอะไซด์กับยาไซเตรตจะมีประสิทธิผล เหมือนกับที่อัลโลพิวรีนอลจะมีผลต่อผู้ที่มีระดับกรดยูริกสูงในเลือดหรือปัสสาวะ[69][70] อาหารการรักษาควรทำโดยเฉพาะกับประเภทของนิ่ว อาหารอาจมีผลมากต่อการเกิดนิ่วไต กลยุทธ์การป้องกันรวมทั้งการเปลี่ยนอาหาร และการใช้ยาที่มีผลลดการทำงานของไตในการขับสารประกอบที่ก่อนิ่วออกทางปัสสาวะ[28][71][72] คำแนะนำเกี่ยวกับอาหารโดยปี ค.ศ. 2010 เพื่อลดการก่อนิ่วไตให้น้อยที่สุดรวมทั้ง
การดื่มน้ำให้ปัสสาวะเจือจาง เป็นวิธีที่มีประโยชน์ต่อนิ่วไตทุกประเภท ดังนั้น การเพิ่มปริมาณปัสสาวะจึงเป็นหลักสำคัญในการป้องกันนิ่วไต การดื่มน้ำควรเพียงพอให้ปัสสาวะอย่างน้อย 2 ลิตรต่อวัน[70] การดื่มน้ำให้มากสัมพันธ์กับการลดความเสี่ยงการเกิดนิ่วอีกถึง 40%[47] แต่คุณภาพหลักฐานนี้ก็ไม่ค่อยดี[70] แคลเซียมจะยึดกับออกซาเลตที่มีในทางเดินอาหาร และดังนั้น จะป้องกันไม่ให้มันดูดซึมเข้าไปในกระแสเลือด และการลดการดูดซึมออกซาเลตก็จะลดความเสี่ยงการเกิดนิ่วสำหรับผู้ที่มีโอกาสเป็นได้ง่าย[76] เพราะเหตุนี้ แพทย์ไตและแพทย์ทางเดินปัสสาวะจึงแนะนำให้เคี้ยวแคลเซียมเมื่อทานอาหารที่มีออกซาเลต[77] อาหารเสริมคือแคลเซียมไซเตรตสามารถทานพร้อมกับอาหารถ้าไม่สามารถเพิ่มทานแคลเซียมได้โดยวิธีอื่น ๆ และแคลเซียมที่ดีสุดสำหรับผู้เสี่ยงเกิดนิ่วก็คือแคลเซียมไซไตรต เพราะมันเพิ่มไซเตรตในปัสสาวะด้วย[72] นอกจากจะเพิ่มการดื่มน้ำและการทานแคลเซียมเพิ่ม กลยุทธ์ป้องกันอื่น ๆ รวมทั้งการหลีกเลี่ยงการทานวิตามินซีเป็นจำนวนมาก และการจำกัดอาหารที่สมบูรณ์ด้วยออกซาเลตรวมทั้งผักใบ พืชสกุลโกฐน้ำเต้า ผลิตภัณฑ์ถั่วเหลือง และช็อกโกแลต[78] แต่ก็ยังไม่มีงานทดลองแบบสุ่มและมีกลุ่มควบคุมเพื่อตรวจสอบสมมติฐานว่า การจำกัดออกซาเลตมีผลลดความชุกการเกิดนิ่ว[77] มีหลักฐานบ้างว่า การทานแมกนีเซียมลดความเสี่ยงต่อนิ่วไต (nephrolithiasis) ที่มีอาการ[78] การเพิ่มความด่างของปัสสาวะแนวทางการรักษานิ่วแบบกรดยูริกหลักอย่างหนึ่งก็คือ การเพิ่มความด่างของปัสสาวะ นิ่วแบบกรดยูริกเป็นแบบหนึ่งในบรรดาน้อยอย่างที่สามารถรักษาด้วยการสลาย ซึ่งเรียกว่า chemolysis และปกติทำโดยการใช้ยาทาน แต่ในบางกรณี ยาที่ให้ทางหลอดเลือดดำหรือแม้แต่การหยอดยาที่มีฤทธิ์ชะล้างเข้าโดยตรงที่นิ่วอาจทำได้ผ่านการเจาะไต (antegrade nephrostomy) หรือหลอดสวนท่อไตย้อนทาง (retrograde ureteral catheter)[38] ยา acetazolamide (Diamox) สามารถใช้ทำปัสสาวะให้เป็นด่าง อนึ่ง โดยสามารถใช้เพิ่มเติมต่อยา หรือเป็นทางเลือก อาหารเสริมบางอย่างก็สามารถสร้างความเป็นด่างในปัสสาวะได้ด้วย รวมทั้งโซเดียมไบคาร์บอเนต (sodium bicarbonate), โพแทสเซียมไนเตรต (potassium citrate), แมกนีเซียมไซเตรต (magnesium citrate), และ Bicitra (ซึ่งเป็นการผสม citric acid monohydrate และ sodium citrate dihydrate)[79] นอกจากจะทำปัสสาวะให้เป็นด่าง อาหารเสริมเหล่านี้ยังเพิ่มระดับไซเตรตในปัสสาวะ ซึ่งช่วยลดการรวมตัวของนิ่วแบบแคลเซียมออกซาเลต[38] การเพิ่มค่า pH ของปัสสาวะไปที่ราว ๆ 6.5 จะสร้างภาวะดีสุดเพื่อสลายนิ่วกรดยูริก แต่การเพิ่มไปจนเกิน 7.0 จะเพิ่มความเสี่ยงการเกิดนิ่วแบบแคลเซียมฟอสเฟต การทดสอบปัสสาวะเป็นระยะ ๆ ด้วยกระดาษชุบ nitrazine จะช่วยให้แน่ใจได้ว่า ค่า pH ดำรงในพิสัยดีสุด โดยวิธีนี้ อัตราการสลายนิ่วสามารถหวังได้ที่ประมาณ 10 มม. (โดยรัศมี) ต่อเดือน[38] ยาขับปัสสาวะการป้องกันนิ่วที่ยอมรับอย่างหนึ่งก็คือการใช้ยาขับปัสสาวะกลุ่มไทอะไซด์และยากลุ่มซัลโฟนะไมด์ (sulfonamide) เช่น chlorthalidone และ indapamide ยาเหล่านี้ห้ามการเกิดนิ่วแบบแคลเซียมโดยลดการขับแคลเซียมออกทางปัสสาวะ[11] การจำกัดการบริโภคโซเดียมจำเป็นเพื่อให้ไทอะไซด์ได้ผล เพราะโซเดียมที่เกินจะเสริมการขับแคลเซียมออก ไทอะไซด์จะได้ผลดีสุดในกรณีที่แคลเซียมเกินในปัสสาวะเพราะไตรั่วคือเป็นความผิดปกติหลักของไต ไทอะไซด์มีประโยชน์ในการรักษาภาวะแคลเซียมเกินในปัสสาวะเนื่องจากการดูดซึม (absorptive hypercalciuria) คือดูดซึมแคลเซียมมากเกินในทางเดินอาหาร[40] อัลโลพิวรีนอล (allopurinol)สำหรับคนไข้ภาวะกรดยูริกเกินในปัสสาวะและโรคนิ่ว อัลโลพิวรีนอลเป็นยาหนึ่งในบรรดาน้อยอย่างที่มีหลักฐานว่าลดการเกิดขึ้นอีกของนิ่วไต เพราะขัดขวางการผลิตกรดยูริกในตับ ยายังใช้ในคนไข้โรคเกาต์หรือภาวะกรดยูริกเกินในเลือดอีกด้วย[80] แพทย์จะปรับขนาดยาเพื่อดำรงการลดขับกรดยูริกออกทางปัสสาวะ ระดับกรดยูริกในเลือดที่หรือต่ำกว่า 6 mg/100 ml บ่อยครั้งเป็นเป้าหมายการรักษา แต่ภาวะกรดยูริกเกินในเลือดไม่จำเป็นต้องทำให้เกิดนิ่วกรดยูริก เพราะกรดยูริกในปัสสาวะอาจเกินแม้เมื่อระดับกรดยูริกในเลือดปกติหรือต่ำกว่าปกติ แพทย์บางท่านสนับสนุนให้เพิ่มอัลโลพิวรีนอลแก่คนไข้โดยเฉพาะ ๆ เท่านั้น คือที่มีกรดยูริกเกินในปัสสาวะและมีกรดยูริกเกินในเลือดแบบไม่หาย แม้จะได้ใช้สารทำปัสสาวะให้เป็นด่าง เช่น โซเดียมไบคาร์บอเนตหรือโพแทสเซียมไนเตรตแล้ว[38] การรักษาขนาดของนิ่วจะมีอิทธิพลต่ออัตราการหลุดออกเอง ยกตัวอย่างเช่น สำหรับนิ่วขนาดเล็กคือมีเส้นผ่าศูนย์กลางเล็กกว่า 5 มม. 98% อาจหลุดออกเองในปัสสาวะภายใน 4 อาทิตย์หลังจากเริ่มอาการ[7] แต่สำหรับนิ่วที่ใหญ่กว่าคือมีเส้นผ่าศูนย์กลางระหว่าง 5-10 มม. อัตราการหลุดออกเองจะลดลงเหลือน้อยกว่า 53%[67] ตำแหน่งเริ่มต้นของนิ่วยังมีอิทธิพลต่อโอกาสหลุดออกเองด้วย อัตราจะเพิ่มจาก 48% สำหรับนิ่วที่อยู่ในท่อไตส่วนต้นไปเป็น 79% สำหรับนิ่วซึ่งอยู่ที่จุดเชื่อมท่อไต-กระเพาะปัสสาวะ (vesicoureteric junction) ไม่ว่าจะมีขนาดเท่าไร[67] ถ้าไม่ขัดมากหรือติดเชื้อในทางเดินปัสสาวะ และอาการค่อนข้างน้อย ปฏิบัติการที่ไม่ใช่การผ่าตัดสามารถใช้ช่วให้นิ่วหลุด[38] คนที่มีนิ่วเกิดขึ้นอีกจะได้ประโยชน์จากการรักษาที่เข้มขึ้น เช่น การดื่มน้ำให้เหมาะสมและการใช้ยาบางชนิด นอกจากนั้น การสอดส่องดูแลอย่างระมัดระวังก็จำเป็นเพื่อให้ได้ผลการรักษาดีที่สุด[81] การบรรเทาความเจ็บปวดความเจ็บปวดบ่อยครั้งจะรักษาด้วยยาแก้อักเสบชนิดไม่ใช่สเตอรอยด์ (NSAID) หรือโอปิออยด์โดยให้ทางเส้นเลือดดำ[11] NSAID ดูเหมือนจะดีกว่าโอปิออยด์หรือพาราเซตามอลสำหรับคนไข้ที่ไตทำงานได้ปกติ[82]ยาทานบ่อยครั้งมีประสิทธิผลสำหรับอาการที่เจ็บน้อย แต่การให้ยาแก้เกร็งไม่ได้ให้ผลดีเพิ่มขึ้น[9] การรักษาด้วยการขับออก (expulsive therapy)การใช้ยาทำให้นิ่วในท่อไตหลุดเองเร็วขึ้นเป็นการรักษาด้วการขับออก (expulsive therapy)[83][84] ยาหลายอย่างรวมทั้งยากลุ่ม alpha adrenergic blocker (เช่น tamsulosin) และแคลเซียมแชนแนลบล็อกเกอร์ (เช่น nifedipine) ได้พบว่ามีประสิทธิผล[83] คือยากลุ่ม alpha blocker ดูเหมือนจะเพิ่มอัตราการหลุดออกทั้งเร็วขึ้นและมากขึ้น[85] แต่ก็ดูเหมือนจะมีประสิทธิผลในแค่นิ่วที่มีขนาดระหว่าง 4-10 มม.[86] ส่วน tamsulosin อาจมีผลดีกว่าถ้าใช้ร่วมกับ corticosteroid[83] การรักษาเช่นนี้ก็ดูมีประโยชน์ถ้าใช้เพิ่มเมื่อกำลังรักษาด้วยการสลายนิ่ว (lithotripsy)[7] การสลายนิ่ว  การใช้คลื่นเสียงนอกกายสลายนิ่ว (extracorporeal shock wave lithotripsy, ESWL) เป็นเทคนิคการกำจัดนิ่วไตโดยไม่ต้องผ่าต้องเจาะ ซึ่งโดยมากจะใช้เมื่อนิ่วอยู่ใกล้ ๆ กรวยไต (renal pelvis) ESWL ใช้เครื่องสลายนิ่วที่ส่งอิมพัลส์คลื่นเสียงความถี่สูงอย่างมีกำลังและรวมจุด โดยแตะที่ร่างกายภายนอก เพื่อทำให้นิ่วแตกในชั่วระยะเวลาประมาณ 30-60 นาที หลังจากที่ได้วางตลาดในสหรัฐปี 1984 ESWL ก็กลายเป็นวิธีการรักษาทางเลือกที่ยอมรับสำหรับนิ่วไตและนิ่วท่อไต[87] ปัจจุบันมักใช้สำหรับรักษานิ่วกรณีที่ไม่ยุ่งยาก ซึ่งอยู่ที่ไตและท่อไตส่วนบน โดย aggregate stone burden ของนิ่ว (คือขนาดและหมายเลข) จะไม่เกิน 20 มม. และส่วนไตที่เกี่ยวข้องก็มีลักษณะทางกายวิภาคเป็นปกติ[88][89] แต่สำหรับนิ่วที่ใหญ่กว่า 10 มม. อาจไม่สามารถสลายนิ่วด้วยการรักษารอบเดียว ดังนั้น อาจต้องทำ 2-3 รอบ นิ่วไตธรรมดา ๆ 80-85% สามารถรักษาได้ด้วย ESWL อย่างมีประสิทธิผล[7] มีปัจจัยหลายอย่างที่มีอิทธิพลต่อประสิทธิผลของการรักษา รวมทั้งองค์ประกอบทางเคมีของนิ่ว, ความผิดปกติทางกายวิภาคของไต, ตำแหน่งโดยเฉพาะของนิ่วภายในไต, การมีภาวะไตเสื่อมแบบบวมน้ำ (hydronephrosis), ดัชนีมวลกาย, และความลึกตื้นของนิ่วจากผิวหนัง[87] ผลไม่พึงประสงค์ของ ESWL รวมทั้งการบาดเจ็บฉับพลัน เช่น รอยฟกช้ำตรงบริเวณที่รักษา และความเสียหายต่อเส้นเลือดไต[90][91] จริง ๆ แล้ว คนโดยมากที่รักษาด้วยคลื่นกระแทกในระดับที่ยอมรับเพื่อรักษา มีโอกาสเกิดไตเสียหายเฉียบพลันในบางระดับ[87] ความบาดเจ็บฉับพลันที่ไตซึ่งมีเหตุจาก ESWL จะขึ้นอยู่กับขนาดที่ใช้ คือจะเพิ่มตามจำนวนคลื่นกระแทกที่ใช้รักษาและตามกำลังของคลื่น โดยอาจเป็นถึงรุนแรงได้[87] ซึ่งรวมทั้งเลือดออกภายใน และการคั่งเลือดใต้ถุงหุ้ม (subcapsular hematoma) ในกรณีที่มีน้อย อาจจะต้องถ่ายเลือดและแม้แต่ทำให้ไตวาย อัตราการคั่งเลือดอาจสัมพันธ์กับประเภทเครื่องสลายที่ใช้ โดยมีรายงานน้อยกว่า 1% สำหรับบางประเภท และมากถึง 13% สำหรับบางประเภท[91] งานศึกษาเมื่อไม่นานแสดงการบาดเจ็บฉับพลันที่ลดลง เมื่อเกณฑ์วิธีรักษารวมการหยุดพักช่วงสั้น ๆ หลังเริ่มรักษา และอัตราคลื่นกระแทกที่ช้ากว่า จะทั้งเพิ่มการสลายนิ่วและลดการบาดเจ็บ[87] นอกจากโอกาสที่ไตจะบาดเจ็บอย่างฉับพลัน งานศึกษาในสัตว์แสดงนัยว่า อาจเกิดแผลเป็นและทำให้ไตทำงานได้ลดลง[90][91] งานศึกษาตามรุ่นตามแผนเร็ว ๆ นี้ยังบ่งด้วยว่า คนชรามีโอกาสเสี่ยงเกิดความดันโลหิตสูงกรณีใหม่หลังจากรักษาด้วย ESWL นอกจากนั้น งานศึกษาตามรุ่นย้อนหลังปี 2006 ยังพบความเสี่ยงการเกิดโรคเบาหวานและความดันโลหิตสูงที่เพิ่มขึ้น ในบุคคลที่รักษาแบบ ESWL เทียบกับกลุ่มควบคุมอายุและเพศเดียวกันผู้ได้รักษาแบบไม่ใช่การผ่าตัด การลุกลามเป็นผลระยะยาว น่าจะขึ้นอยู่กับปัจจัยหลายอย่างรวมทั้งระดับคลื่นกระแทกที่ใช้ (คือ จำนวนคลื่นที่ใช้ อัตราการส่งคลื่น กำลังคลื่น ลักษณะทางเสียงของเครื่องสลายนิ่วนั้น ๆ และความถี่ในการรักษาอีก) และปัจจัยเสี่ยงทางพยาธิสรีรวิทยาอื่น ๆ ที่สร้างปัญหา[87] เพื่อจัดการปัญหาเหล่านี้ สมาคมวิทยาทางเดินปัสสาวะอเมริกันได้ตั้งคณะทำงานเฉพาะกิจการสลายนิ่วด้วยคลื่นกระแทก เพื่อให้ความเห็นของผู้เชี่ยวชาญในเรื่องความปลอดภัยและอัตราความเสี่ยงโดยเทียบกับประโยชน์ของ ESWL คณะทำงานได้พิมพ์รายงานที่สรุปความเห็นว่า อัตราความเสี่ยง-ผลประโยชน์ยังดีสำหรับคนหลายคน[87] ประโยชน์ของ ESWL รวมทั้งไม่จำเป็นต้องผ่าต้องตัด รักษานิ่วทางเดินปัสสาวะส่วนบนโดยมากได้ง่าย และอย่างน้อย ๆ ก็โดยระยะสั้น มันเป็นการรักษาที่อดทนได้ดี และสร้างพยาธิสภาวะน้อย สำหรับคนโดยมาก แต่ก็แนะนำให้ลดอัตราการยิงคลื่นกระแทกลงจาก 120 พัลส์ต่อนาที ให้เหลือ 60 พัลส์ต่อนาที เพื่อลดความเสี่ยงความบาดเจ็บต่อไต และเพิ่มการสลายตัวของนิ่ว[87] การผ่าตัดนิ่วขนาดน้อยกว่า 5 มม. โดยมากจะหลุดออกไปเอง[28][7] แต่การผ่าตัดอย่างท่วงทีก็ยังอาจจำเป็นสำหรับคนไข้ที่มีไตทำงานได้เพียงแค่ข้างเดียว หรือมีนิ่วอุดไตทั้งสองข้าง หรือติดเชื้อทางเดินปัสสาวะและโดยอนุมานติดเชื้อที่ไตด้วย หรือเจ็บไม่หาย[92] เริ่มตั้งแต่กลางคริสต์ทศวรรษ 1980 การรักษาที่ต้องผ่าต้องตัดน้อยกว่าเช่น การใช้คลื่นเสียงนอกกายสลายนิ่ว, การส่องกล้องท่อไต (ureteroscopy), และการผ่าตัดนิ่วไตทางผิวหนัง (percutaneous nephrolithotomy) ก็เริ่มเลือกใช้รักษาแทนที่การผ่าตัดทั่วไปเมื่อต้องผ่าตัดนิ่ว[7] งานวิจัยปี 2012 ใช้กล้องท่อไตสายอ่อน (flexible ureteroscopy) ปรับเพื่อสร้างทางแบบสวนทาง (retrograde nephrostomy) เพื่อการผ่าตัดนิ่วผ่านผิวหนัง (percutaneous nephrolithotomy) แม้จะยังเป็นเทคนิคที่ยังตรวจสอบอยู่ แต่ผลเบื้องต้นก็ดูดี[93] การผ่าตัดนิ่วไตทางผิวหนัง หรือน้อยครั้งมากการผ่านิ่วออกทั่วไป (lithotomy) เป็นการรักษาดีสุดสำหรับนิ่วที่ใหญ่หรือยุ่งยาก (เช่น นิ่วรูปเขากวาง) หรือนิ่วที่ไม่สามารถเอาออกได้โดยวิธีอื่น[42][7] ภาพเอกซเรย์คอมพิวเตอร์ทำใหม่ของ ureteral stent (ท่อเปิดท่อไต) ในไตข้างซ้าย (ลูกศรสีเหลือง) โดยมีนิ่วไตที่กรวยไตด้านล่าง (inferior renal pelvis ที่ลูกศรสีแดงบนสุด) และที่ท่อไตข้าง ๆ ชิ้นเปิดท่อ (ลูกศรสีแดงล่าง) การผ่าตัดโดยกล้องท่อไตการส่องกล้องท่อไต (ureteroscopy) ได้กลายเป็นที่นิยมมากขึ้นเมื่อกล้องใยแก้วนำแสงทั้งแบบแข็งแบบอ่อนได้เล็กลง ๆ วิธีการรักษาหนึ่งเป็นการใส่ท่อเปิดท่อไต (ureteral stent) ซึ่งเป็นท่อเล็ก ๆ ที่ยื่นจากกระเพาะปัสสาวะไปถึงท่อไตและเข้าไปในไต เพื่อบรรเทาอาการไตที่อุดตันแบบฉับพลัน การใส่ท่อเปิดท่อไตอาจมีประโยชน์เพื่อรักษาไตที่เสี่ยงต่อการวายฉับพลันเพราะเหตุที่เกิดต่อจากไต (postrenal acute renal failure) เนื่องจากความดันน้ำที่สูงขึ้น, อาการบวมและการติดเชื้อ (ไตและกรวยไตอักเสบ [pyelonephritis] และไตเป็นหนอง [pyonephrosis]) เนื่องจากนิ่วที่อุดตันไต ท่อเปิดท่อไตจะยาวต่าง ๆ กันตั้งแต่ 24-30 ซม. และมีรูปร่างที่เรียกทั่ว ๆ ไปว่า "double-J" หรือ หางหมูคู่ เพราะมันม้วนงอที่ปลายทั้งสองข้าง เป็นอุปกรณ์ที่ออกแบบให้ปัสสาวะไหลผ่านสิ่งอุดตันในท่อไตได้ ซึ่งอาจจะทิ้งไว้เป็นวัน ๆ หรืออาทิตย์ ๆ จนกว่าจะหายติดเชื้อ และจนกว่านิ่วจะสลายหรืออแตกโดย ESWL หรือการรักษาอื่น ๆ ท่อจะขยายเปิดท่อไต ซึ่งช่วยอำนวยเครื่องมือ และเป็นเครื่องหมายสังเกตแสดงท่อไตและนิ่วในท่อภายในภาพรังสี การมีท่อเปิดท่อไตอาจทำให้เจ็บเพียงเล็กน้อยจนถึงปานกลาง กลั้นปัสสาวะไม่ได้ และติดเชื้อ ซึ่งโดยทั่วไปจะหายเองเมื่อเอาออก ท่อเปิดท่อไตโดยมากสามารถเอาออกโดยใช้กล้องส่องตรวจกระเพาะปัสสาวะ (cystoscope) ในแผนกผู้ป่วยนอกโดยใช้ยาชาเฉพาะที่หลังจากที่นิ่วหายแล้ว[94] เทคนิคการเอานิ่วออกผ่านกล้องส่องท่อไตต่าง ๆ ที่ไม่ใช่แค่เลี่ยงสิ่งอุดตัน รวมทั้งการเอาออกโดยตะกร้า (basket extraction) และการสลายนิ่วในท่อไตโดยคลื่นเสียงความถี่สูง (ultrasound ureterolithotripsy) การสลายนิ่วด้วยเลเซอร์ (laser lithotripsy) เป็นอีกวิธีหนึ่ง โดยใช้เลเซอร์แบบ โฮลเมียม:yttrium aluminium garnet (Ho:YAG) เพื่อทำนิ่วให้แตกในกระเพาะปัสสาวะ ท่อไต หรือไต[95] เทคนิคที่ใช้กล้องส่องท่อไตโดยทั่วไปจะมีประสิทธิผลดีกว่า ESWL ในการรักษานิ่วที่อยู่ในท่อไตส่วนล่าง โดยมีอัตราสำเร็จ 93-100% ถ้าสลายนิ่วด้วยเลเซอร์ Ho:YAG[67] แม้แพทย์จะชอบใช้ ESWL เพื่อรักษานิ่วที่อยู่ที่ท่อไตด้านบน แต่ประสบการณ์เร็ว ๆ นี้แสดงนัยว่า การส่องกล้องท่อไตก็มีข้อได้เปรียบในการรักษานิ่วในท่อไตด้านบนด้วย โดยเฉพาะก็คือ อัตราสำเร็จทั่วไปจะสูงกว่า จำเป็นต้องรักษาอีกและมาหาแพทย์หลังผ่าตัดน้อยกว่า และมีค่าใช้จ่ายน้อยกว่า ข้อได้เปรียบเหล่านี้จะชัดยิ่งขึ้นสำหรับนิ่วที่มีเส้นผ่านศูนย์กลางใหญ่กว่า 10 มม. อย่างไรก็ดี เพราะการส่องกล้องท่อไตด้านบนยังยากกว่า ESWL มาก แพทย์ทางเดินปัสสาวะหลายท่านก็ยังชอบใช้ ESWL เพื่อรักษาในขั้นแรกสำหรับนิ่วที่เล็กกว่า 10 มม. และใช้กล้องส่องท่อไตสำหรับนิ่วที่มีเส้นผ่านศูนย์กลางเกิน 10 มม.[67] การส่องกล้องท่อไตเป็นวิธีการักษาที่ดีสำหรับผู้ตั้งครรภ์ ผู้มีโรคอ้วนขั้นรุนแรง และผู้มีเลือดออกผิดปกติ (bleeding disorder)[7] วิทยาการระบาด
 0-0 1-1 2-2 3-3 4-20 โรคนิ่วไตมีผลต่อประชากรทุกภูมิภาค ทุกวัฒนธรรม และทุกเชื้อชาติ อัตราเสี่ยงตลอดชีวิตอยู่ที่ประมาณ 10-15% ในประเทศพัฒนาแล้ว แต่อาจสูงถึง 20-25% ในตะวันออกกลาง การเพิ่มความเสี่ยงภาวะขาดน้ำในภูมิอากาศร้อน บวกกับอาหารที่มีแคลเซียม 50% ต่ำกว่า และมีออกซาเลต 250% สูงกว่า เทียบกับอาหารชาวตะวันตก เป็นคำอธิบายความเสี่ยงสุทธิที่สูงกว่าในตะวันออกกลาง[97] ในตะวันออกกลาง นิ่วแบบกรดยูริกยังสามัญกว่านิ่วที่มีแคลเซียมอีกด้วย[22] ผู้เสียชีวิตทั่วโลกเนื่องกับนิ่วไตประเมินที่ 19,000 ต่อปี ซึ่งค่อนข้างสม่ำเสมอระหว่างปี 1990-2010[98] ในอเมริกาเหนือและยุโรป จำนวนคนไข้ใหม่ต่อปีของนิ่วไตอยู่ที่ประมาณ 0.5% ในสหรัฐอเมริกา อัตราความถี่โรคนิ่วไตได้เพิ่มจาก 3.2% เป็น 5.2% ระหว่างกลางคริสต์ทศวรรษ 1970 และกลางคริสต์ทศวรรษ 1990[18] ในสหรัฐ ประชากรทั้งหมดประมาณ 9% มีหรือเคยมีนิ่วไตมาก่อน[2] ค่ารักษาโรคนิ่วไตอยู่ที่ 2,000 ล้านเหรียญสหรัฐในปี 2003[48] ประมาณ 65-80% เป็นคนไข้ชาย นิ่วโดยมากในหญิงมีเหตุจากความผิดปกติทางเมแทบอลิซึม (เช่น ภาวะซีสทีนเกินในปัสสาวะ) หรือจากการติดเชื้อ[58][99][100] ชายส่วนมากประสบกับนิ่วอันแรกระหว่างอายุ 30-40 ปี เทียบกับหญิงที่จะมีตอนอายุมากกว่า[58] อายุที่เกิดนิ่วของหญิงแบ่งเป็นสองภาค คือ ที่อายุ 35 ปี และ 55 ปี[48] อัตราการเกิดอีกประเมินที่ 50% ในช่วง 10 ปี หรือ 75% ในช่วง 20 ปี[18] โดยมีบางคนที่มีนิ่วกว่า 10 รอบในชั่วชีวิต[58] งานทบทวนปี 2010 สรุปว่า อัตราการเกิดโรคกำลังลดลง[96] ประวัติมีการบันทึกถึงนิ่วไตเป็นครั้งแรกเมื่อหลายพันปีก่อน และการผ่านิ่วออกเป็นเทคนิคทางศัลยกรรมซึ่งเก่าแก่ที่สุดอย่างหนึ่ง ในปี 1901 มีการค้นพบนิ่วในเชิงกรานของมัมมี่อียิปต์โบราณ โดยหาอายุได้เป็น 4,800 ปีก่อน ค.ศ. วรรณกรรมการแพทย์โบราณจากเมโสโปเตเมีย อินเดีย จีน เปอร์เซีย กรีซ และโรม ล้วนกล่าวถึงนิ่ว ส่วนหนึ่งของคำสัตย์ปฏิญาณฮิปพอคราทีสแสดงนัยว่า มีศัลยแพทย์ในกรีซโบราณที่แพทย์สามารถส่งต่อคนไข้เพื่อผ่าตัดนิ่ว นิพนธ์การแพทย์โรมัน คือ De Medicina ของ Aulus Cornelius Celsus ได้อธิบายวิธีการผ่านิ่วออก[101] ซึ่งเป็นมูลฐานของปฏิบัติการเยี่ยงนี้จนถึงคริสต์ศตวรรษที่ 18 ในประเทศตะวันตก[102] ชาวตะวันตกที่มีชื่อเสียงและมีนิ่วรวมทั้งจักรพรรดินโปเลียนที่ 1, จักรพรรดินโปเลียนที่ 3, จักรพรรดิปีเตอร์ที่ 1 แห่งรัสเซีย, พระเจ้าหลุยส์ที่ 14 แห่งฝรั่งเศส, พระเจ้าจอร์จที่ 4 แห่งสหราชอาณาจักร, โอลิเวอร์ ครอมเวลล์, ลินดอน บี. จอห์นสัน, เบนจามิน แฟรงคลิน, ฟรานซิส เบคอน, ไอแซก นิวตัน, ซามูเอล พีพส์, และวิลเลียม ฮาร์วีย์[103] มีเทคนิคผ่าตัดนิ่วใหม่ ๆ ที่เกิดเริ่มตั้งแต่ปี 1520 แต่ก็ยังเป็นปฏิบัติการที่เสี่ยงอยู่ หลังจากแพทย์ชาวอเมริกัน นพ. Henry Jacob Bigelow สร้างความนิยมต่อเทคนิคขบล้างนิ่ว (litholapaxy) ในปี 1878[104] อัตราการตายก็ลดลงจาก 24% เหลือ 2.4% แต่วิธีการรักษาอื่น ๆ ก็ยังมีอัตราการตายสูง โดยเฉพาะที่ทำโดยแพทย์วิทยาทางเดินปัสสาวะผู้ไม่ชำนาญ[102][103] ในปี 1980 บริษัทเยอรมัน Dornier MedTech ได้วางตลาดเครื่องสลายนิ่วด้วยคลื่นกระแทกนอกกาย ซึ่งต่อมากลายมาเป็นเทคนิคที่ใช้อย่างกว้างขวาง[87] ประวัติคำภาษาตะวันตกคำว่า Renal calculus (นิ่วไต) มาจากคำภาษาละติน rēnēs แปลว่า "ไต" และ calculus แปลว่า "ก้อนหิน" Lithiasis (โรคก้อนหิน) ในไตเรียกว่า nephrolithiasis (/ˌnɛfroʊlɪˈθaɪəsɪs/) แปลในภาษาไทยว่า "โรคนิ่วไต"[105] มาจากคำว่า nephro- แปลว่า ไต บวกกับคำว่า -lith หมายถึงก้อนหิน และ -iasis หมายถึงความผิดปกติ/โรค งานวิจัยการตกผลึกของแคลเซียมออกซาเลตดูเหมือนจะยับยั้งได้โดยสารบางอย่างในปัสสาวะ ที่ชะลอการเกิด การเติบโต การรวมตัว และการติดผลึกที่เซลล์ไต เมื่อกลั่นปัสสาวะโดยกระบวนการตกผลึกเกลือ, isoelectric focusing, และ size-exclusion chromatography นักวิจัยได้พบโปรตีนเกิดในไตที่เรียกว่า calgranulin ซึ่งมีฤทธิ์ยับยั้งการเกิดผลึกแคลเซียมออกซาเลตภายในกาย ดังนั้น มันจึงอาจเป็นปัจจัยธรรมชาติที่สำคัญเพื่อป้องกันโรคนิ่วไต เด็กแม้นิ่วไตจะไม่ค่อยเกิดในเด็ก แต่ความชุกก็กำลังสูงขึ้น[106] นิ่วจะอยู่ในไตในกรณีคนไข้ 2/3 และในท่อไตในกรณีที่เหลือ โดยเด็กอายุมากกว่าก็จะเสี่ยงสูงกว่าต่างหากจากการมีเพศสัมพันธ์[107] เหมือนกับในผู้ใหญ่ นิ่วในเด็กโดยมากจะประกอบด้วยแคลเซียมออกซาเลต ส่วนนิ่วแบบสตรูไวท์และแคลเซียมฟอสเฟตจะน้อยกว่า นิ่วแบบแคลเซียมออกซาเลตในเด็กสัมพันธ์กับแคลเซียม, ออกซาเลต, และแมกนีเซียมระดับสูงในปัสสาวะที่เป็นกรด[108] สัตว์อื่น ๆในสัตว์เคี้ยวเอื้อง นิ่วปัสสาวะมักจะเป็นปัญหาในตัวผู้มากกว่าตัวเมีย เพราะทางเดินปัสสาวะของตัวผู้จะโค้งเป็นตัวเอส จึงทำให้มีโอกาสอุดตันมากกว่า ตัวผู้ที่ถูกตอนตั้งแต่เล็ก ๆ จะเสี่ยงสูงสุด เพราะท่อปัสสาวะเล็กกว่า[109] การกินอาหารที่มีอัตราส่วน แคลเซียม:โพแทสเซียม ต่ำทำให้สามารถเกิดนิ่วแบบมีฟอสเฟต (คือแบบสตรูไวท์) ได้มากกว่า[109] เช่น แกะที่ถูกตอนจะมีความชุกของโรคต่ำสุดถ้ากินอาหารที่มีอัตราส่วน 2:1[109][110] ส่วนความเป็นด่างจะทำให้เกิดนิ่วแบบคาร์บอเนตและฟอสเฟตได้ง่าย ดังนั้น สำหรับสัตว์เคี้ยวเอื้องเลี้ยง อัตราแคตไอออน:แอนไอออน ที่ได้จากอาหารบางครั้งจะปรับเพื่อให้ปัสสาวะเป็นกรดเล็กน้อย เพื่อป้องกันนิ่ว[109] ความเป็นกรดด่างมีผลต่อนิ่วแบบซิลิเคตที่ต่างกัน[109][111] ในเรื่องนี้ มีข้อสังเกตว่า ภายใต้สถานการณ์บางอย่าง แคลเซียมคาร์บอเนตจะเกิดพร้อมกับซิลิกาในนิ่ว[112] อาหารเม็ดอาจนำไปสู่การเกิดนิ่วแบบฟอสเฟต เพราะปัสสาวะจะมีฟอสฟอรัสเพิ่มขึ้น นี่มีเหตุจากการผลิตน้ำลายน้อยกว่าเมื่อกินอาหารเม็ดที่มีองค์ประกอบซึ่งบดอย่างละเอียด เพราะฟอสเฟตในเลือดนำมาใช้ในน้ำลายน้อยลง ก็จึงต้องขับออกทางปัสสาวะมากขึ้น[113] ส่วนฟอสเฟตในน้ำลายโดยมากจะขับออกทางอุจจาระ[114] นิ่วแบบออกซาเลตก็สามารถเกิดในสัตว์เคี้ยวเอื้องด้วย แม้ปัญหาการกินออกซาเลตอาจเป็นเรื่องไม่ค่อยสามัญ แต่ก็มีรายงานเกี่ยวกับนิ่วในสัตว์เคี้ยวเอื้องที่สัมพันธ์กับการกินออกซาเลต[115] ถึงอย่างนั้น สำหรับลูกแกะอายุเกินปีแต่ยังไม่ถึงสองปี ที่กินอาหารมีออกซาเลตซึ่งละลายได้โดยมีสัดส่วน 6.5% ของอาหารแห้งแต่ละวันเป็นระยะ 100 วัน ก็ไม่พบความเสียหายต่อหลอดไตหรือมีการตกผลึกแคลเซียมออกซาเลตที่มองเห็นได้ในไต[116] ภาวะที่จำกัดการกินน้ำอาจทำให้เกิดนิ่ว[117] การผ่าตัดรักษาต่าง ๆ เช่น การตัด urethral process ที่ฐานของมันใกล้หัวองคชาต (glans penis) ในสัตว์ตัวผู้, การเจาะระบายท่อปัสสาวะที่ฝีเย็บ (perineal urethrostomy), หรือการเจาะท่อระบายปัสสาวะ (tube cystostomy) สามารถใช้บรรเทาอาการนิ่วแบบอุดตัน[117] เชิงอรรถและอ้างอิง
แหล่งอ้างอิงอื่น ๆ
แหล่งข้อมูลอื่น
วิกิมีเดียคอมมอนส์มีสื่อที่เกี่ยวข้องกับ โรคนิ่วไต
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Portal di Ensiklopedia Dunia





