|
眼球運動障害
眼球運動障害(がんきゅううんどうしょうがい)とは外眼筋やその支配神経の障害の結果、眼球の運動が障害された症候である。共同視が不可能になれば複視も生じる。この項では外眼筋障害のほか、内眼筋障害も一部解説する。   眼球運動の分類1903年にDodgeは眼球運動を5つに分類した。その分類では衝動性眼球運動(saccadic eye movement、SEM、サッケード)、追従眼球運動(Pursuit eye movement、PEM、パスート)、前庭動眼反射(Vestibulo-ocular reflex、VOR)、視運動性眼振(Optokinetic nystagmus、OKN)、バージェンス(Verfence、または輻湊、開散)であり、後に固視(Fixation)が加わった。 随意的な眼球運動に関与する大脳の領域は前頭葉の前頭眼野、補足眼野、頭頂葉の頭頂眼野などである。中枢からの刺激がさまざまな経路で脳幹網様体の眼球運動発生器に達する。そして小脳や前庭からの調節が加わる。
外眼筋の支配神経眼球運動障害を理解するには外眼筋の種類と機能、及びその脳神経支配を理解しなければならない。上直筋、下直筋、下斜筋、内直筋は動眼神経支配であり、外直筋は外転神経支配、上斜筋は滑車神経支配である。眼球を直接斜めに上や斜め下に動かす外眼筋は存在しない。動眼神経は眼瞼挙筋も支配し、エディンガー・ウェストファル核から出る副交感神経を含む。滑車神経と外転神経は純運動神経である。動眼神経核は中脳上丘、滑車神経は中脳下丘、外転神経核は橋被蓋にある。この三つの脳神経は海綿静脈洞で初めて合流し、三叉神経第一枝とともに上眼窩裂から眼窩内にはいる。 眼球運動の評価眼球運動の評価の仕方は、被験者から本を読むくらいの距離をあけてペンライトなどの指標物をおき、その先の「H」の文字を書くイメージでゆっくりと動かす。水平性の眼球運動の評価では外転は虹彩で眼球結膜が隠れれば(白目が残らなければ)正常であり、内転は瞳孔の内縁が涙点のラインに達すれば正常である。垂直性眼球運動では左右で同じ高さになることを確認する。上転では内・外眼角を結ぶラインより虹彩下縁が上にいけば、下転では内・外眼角を結ぶラインより虹彩上縁が下にいけばよい。 眼球運動障害の機序機序としては、筋肉疾患、神経筋接合部疾患、脳神経麻痺、内側縦束障害、注視障害を考える。筋肉疾患と神経筋接合部疾患は両側性が多い。脳神経麻痺は片側性が多い。内側縦束障害、注視障害は特有の症状がある。有名な疾患としてはTolosa-Hunt症候群と内頚動脈海綿静脈洞瘻(CCF)などが知られている。
複視で、麻痺側がどちらかを決定する方法複視には単眼性複視と両眼性複視がある。単眼性複視とは片目を覆っても消失しない複視であり両眼性複視とは、片目を覆ると消失する複視である。単球性複視では眼鏡、コンタクトレンズ、眼球に問題があると考える。両眼性複視は視線の不一致が原因なのでさまざまな原因疾患を考えなければならない。一般に複視の25%が単眼性であり、75%が両眼性である。両眼性ならば問診によって鑑別疾患を絞る。 両眼性複視の場合は健側眼では中心視野でとらえ、麻痺側では周辺視野でとらえるために像が二重になる(斜視の場合は抑制がかかるため二重には見えない)。従って、麻痺側眼の像(仮像)は常に健側眼の像(真像)の外側に生じることになる。診察では複視が生じるどちらの像が消えたかを尋ねる。例えば、右目を遮蔽した時に外側の像が消えれば右眼が麻痺側である(被覆/被覆解除テスト)。麻痺筋の特定での経験則として簡便な方法もある。両眼視で6つ基本方向のどれを見たときに複視が最も酷くなるのか患者に尋ねれば麻痺筋の特定は楽である。さらにMaddoxの記憶法を用いると便利である。これは「異常筋は同名直筋かあるいは正反対の斜筋である」というものである。麻痺筋が推定できれば、神経診断学に基づき更なる精査を行っていく。 動眼神経麻痺完全麻痺では、外眼筋麻痺に加えて眼瞼挙筋麻痺による高度の眼瞼下垂と瞳孔括約筋麻痺による散瞳と対光反射消失を認める。眼球は外転しており、内転、上転、下転が不能である。動眼神経麻痺では、病変部位の診断とともに腫瘍、動脈瘤などの圧迫なのか、炎症、虚血などの非圧迫性病変なのかを診断することが大切となる。動眼神経の最外側はE.W核から出る副交感神経が走行する。従って、外からの圧迫では最初にそれが障害されるため、散瞳が外眼筋麻痺に先行して出現する。一方、炎症、虚血など非圧迫性病変では最外側の副交感神経が最も障害を受けにくく、散瞳を伴わない(瞳孔回避という)動眼神経麻痺を呈することがある(糖尿病、ウェルニッケ脳症、Tolosa-Hunt症候群など)。機序の推定が済んだら、次に局在診断を行う。病変部位を、中脳、クモ膜下腔、海綿静脈 - 上眼窩裂の3か所に大別する・鑑別は随伴症状で行う。中脳では大脳脚の錐体路障害による片麻痺あるいは赤核障害による振戦を対側半身に認める。クモ膜下腔は髄膜刺激症状を伴う。海綿静脈洞周辺では滑車、外転、三叉神経第一枝の障害を伴うことが多い。動眼神経単独の障害では病変部位としては、クモ膜下腔と海綿静脈洞 - 上眼窩裂の病変を第一に考える。 滑車神経麻痺滑車神経麻痺では本を読む、階段を降りるなど下方視で複視を生じる。特有の症候は、頭を健側に向けると左右の眼球位のずれが小さくなるため複視が軽くなる(Bielshowsky斜頚試験)。このとき頭を障害側に傾けると障害側の眼が上転する。これをBielshowsky徴候という。滑車神経は中脳内の走行が極めて短く、障害部位としては末梢を第一に考える。滑車神経麻痺が単独で起こるのは稀であり、診断学上は動眼神経麻痺と滑車神経麻痺が合併しているかの評価が重要となる。この場合は上眼窩裂や海綿静脈洞に病変がある可能性がある。動眼神経麻痺側の眼で外転位をとっているとき、下方をみるように指示する。滑車神経が正常ならばこのとき眼球は回内する。眼球結膜の血管に注目するとわずかな回内も確認できる。 外転神経麻痺外転神経麻痺では眼球は内転しており、外転が不能である。病変部位は動眼神経麻痺と同様に、橋、くも膜下腔、海綿静脈洞 - 上眼窩裂の3ヵ所に大別する。橋病変ではPPRF障害による側方注視障害、顔面神経麻痺、橋底を通る錐体路障害による片麻痺を伴う。くも膜下腔病変では髄膜刺激症状を伴い、海綿静脈 - 上眼窩裂の病変では動眼神経、三叉神経第一枝の障害を伴う。外転神経の単独の麻痺ではクモ膜下腔か海綿静脈 - 上眼窩裂の病変を第一に考える。遠隔部の脳腫瘍が頭蓋内圧亢進で外転神経を頭蓋底に押し付けて麻痺させることもあり、脳腫瘍の偽性局所徴候として有名である。外転神経は走行距離が長いため、頭蓋内圧亢進症で障害されやすいと理解されている。 全外眼筋麻痺片側性か両側性かで病因が異なる。片側性外眼筋麻痺では海綿静脈洞 - 上眼窩裂での動眼、滑車、外転神経障害を第一に考える。内眼筋麻痺(散瞳、対光反射消失)があれば確実である。両側性の全外眼筋麻痺は核上性、核下性障害のいずれでも起きるが核下性障害が原因として多い。核上性麻痺には進行性核上性麻痺、核下性麻痺は脳神経障害(フィッシャー症候群、ギランバレ症候群など)、 神経筋接合部及び筋性の障害最も重要なのは重症筋無力症によるものである。午後になると症状が増悪する、あるいは持続使用によって症状が増悪するのが特徴的である。眼筋型では片側が多い。他には外眼筋そのものの障害による眼筋麻痺である外眼筋ミオパチー、甲状腺機能異常症(特にバセドウ病)による外眼筋麻痺、筋緊張性ジストロフィー、慢性進行性外眼筋麻痺があげられる。慢性進行性外眼筋麻痺とはミトコンドリア異常症のひとつである。ミトコンドリア異常症は基本的に母系遺伝である。しかし、ヘテロプラスミーという現象があるうえ、未知の要因で遺伝の原則に従わないものもある。病態の基本はATPの不足によって脳や筋肉がおかされるため、ミトコンドリア脳筋症ともいわれる。慢性進行性外眼筋麻痺(CPEDまたはKSS)では進行性外眼筋麻痺、網膜色素変性、心伝導障害を三徴とする。殆どが孤発例であり、ミトコンドリアの複製過程の異常が考えられている。片側性の眼瞼下垂から始まり、網膜色素変性による視力低下がおこり、大抵は心伝導障害によって死亡する。他にミトコンドリア異常症としてはMELAS(脳卒中症状を伴うミトコンドリア異常症)やMERRF(ミオクローヌスを伴うミトコンドリア異常症)があげられる その他の障害吹き抜け骨折、眼窩腫瘍、耳鼻科疾患(中耳炎、副鼻腔炎、副鼻腔粘膜症)、Duane症候群、などがあげられる。 注視麻痺 両眼を同時に同じ方向に動かすことを眼球の共同運動という。それを障害された状態を注視麻痺という。両眼視が1側に偏位している共同偏視では、注視麻痺を考える。注視麻痺には側方注視麻痺と垂直注視麻痺がある。病変部位として、大脳と脳幹の注視中枢あるいは両者を結ぶ神経路を考える。注視麻痺は核上性眼筋麻痺であり、眼球頭反射(人形の眼反射)は陽性で、眼球は正中線を超えて対側に動く。 側方注視麻痺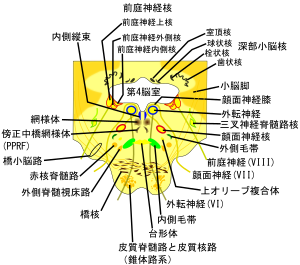 側方注視中枢は前頭葉、後頭葉及び橋の傍正中橋網様体(PPRF)にある。前頭葉の側方注視中枢は対側橋のPPRFを介して衝動的に眼球を対側方向に動かす(サッケード運動)。後頭葉の側方注視中枢は同側のPPRFを介して緩やかに眼球を同側方向に動かす。すなわち、前頭葉の側方注視中枢で物体を素早く捉え、後頭葉の側方注視中枢で動く物体を無意識に追跡することになる。従って、共同偏視があれば、前頭葉の側方注視中枢か橋のPPRFまたは両者を結ぶ神経路の障害を考える。両者の鑑別としては共同偏視では対側半身に片麻痺を認めることが多く、これが参考になる。前頭葉の注視中枢は眼球を対側にむけ、PPRFは同側に眼球を向けるので、その障害では逆方向への共同偏視が起きる。即ち、前頭葉障害では片麻痺の反対側への共同偏視、PPRFでは片麻痺側への共同偏視が起きる。特徴的な注視麻痺に核間性眼筋麻痺またはMLF症候群というものがある。内側縦束(MLF)はPPRFから出て、すぐに対側に交叉し動眼神経外側核へ結ぶ部分である。橋の橋網様体傍正中部(PPRF)は中脳の動眼神経外側核と橋の外転神経核、および前庭神経及び頸部筋をMLFなどを介して連結している。MLF障害は、側方の注視で内転障害と外転眼に眼振を呈する。要するに片眼ずつ眼球運動を見れば正常であるのも拘わらず、両眼で一方向を見た時、内転するべき眼球が内転しないというのがMLF症候群の特徴である。動眼神経は障害されていないので輻輳は正常である。多発性硬化症では両側性MLF症候群が起きることが多い。 垂直注視麻痺垂直注視中枢は中脳の動眼神経核近傍にある。側方注視は外転神経と動眼神経を共同させる必要があるが、垂直注視は動眼神経のみで可能である。垂直注視中枢の障害はパリノー症候群である。この付近には輻輳反射の中枢もあると考えられており、多くの場合は輻輳もできなくなる。その他の垂直注視麻痺をおこす疾患としては視床出血や進行性核上性麻痺が知られている。視床出血では血腫が中脳の垂直注視中枢を圧迫するために病巣側で眼球が下方偏位する。 非共同性注視麻痺
眼球振盪 →詳細は「めまい」を参照
眼球振盪または略して眼振(nystagmus、がんしん)とは不随意のゆっくりした眼球運動が、固視を妨げる。周期的な、往復眼球運動である。本来の眼振は固視を維持しようとしても視線が徐々に固視点からずれることから発現する異常眼球運動である。固視からゆっくりとしたずれが緩徐相であり、そのずれの修正が急速相である。眼振の方向は急速相の方向で示す。眼振は固視のための視覚系が正常に機能することを前庭としている。 眼振には先天性のものと後天性のものがあり、後天性の眼振には病的な意義がある。前庭動眼反射基づく前庭眼振や視運動性眼振は生理的な眼振である。後天性病的眼振ではめまいを伴う疾患が多い。めまいは視覚、平衡感覚と固有感覚の不統合によって感じる感覚と言われている。固視を維持できないため視力低下や動揺視を訴えることも多い。固視を行うには前庭動眼反射、視線を保持するための神経積分器、網膜像のずれを検出する視覚系の3つが必要であり、これらの障害があると眼振は生じる。神経に原因がある場合は、前庭または小脳の異常を考える。
本来の眼振では固視のずれを修正するために動く急速眼球運動系が、逆に安定した固視を妨げる原因となる場合がある。この急速相が主体の異常眼球運動を衝動性眼球運動混入という。 生理的眼振生理的眼振は正常で出現する眼振であり、病的になるとこの眼振が誘発されなくなる。生理的眼振は誘発されないことが異常である。
異常眼振
身体診察においては眼振の重要性はめまいが中枢性か末梢性かの鑑別に最も重要であるため、その点を強調して記載する
眼振の診察眼振の診察法に関してまとめる。
中枢性病変による眼振と発現機序Robinsonの仮説(パルス・ステップ支配)ではパルス発生器である傍正中橋網様体(paramedian pontine reticular formation、PPRF)、内側縦束吻側間質核(rostral interstitial nucleus of medial longitudinal fasciculus、riMLF)や神経積分器である舌下神経前位核(nucleus prepositus hypoglossi、NPH)、カハール間質核(interstitial nucleus of Cajal、INC)の障害で起こりえる。前庭神経核(VN)、小脳片葉(flo)、小脳小節(nod)の障害でも眼振は起こる。
簡単にまとめると、riMLFの障害ならば垂直性注視麻痺、INCの障害は垂直性注視眼振である。左右側方注視により注視方向性眼振が水平性に出現すれば橋 - 延髄上部の障害である。回旋成分が伴った場合は前庭神経核や前庭小脳の関与を疑う。延髄の障害はあらゆる眼振を起こしうる。小脳病変の眼振はリズムが不規則である。 眼振以外の異常眼球運動衝動性眼球運動混入、異常眼球運動、眼球不随意運動をまとめる。律動性眼球運動混入ではオプソクローヌスや眼球粗動などが知られる。 異常眼球運動
異常眼球運動
内眼筋について眼球運動障害に瞳孔異常、即ち内眼筋障害が合併することも多いため、纏める。瞳孔は自律神経の支配を受ける。交感神経が散瞳を、副交感神経が縮瞳を担う。交感神経の走行は以下の通りである。視床下部に1次ニューロン、第1胸髄の中心灰白質中間外側核に2次ニューロン、上頚部交感神経節(星状神経節)に3次ニューロンがある。3次ニューロンの軸索は内頸動脈周囲に交感神経叢を形成し頭蓋内に入り、その後眼窩に至って瞳孔散大筋と眼瞼板筋を支配する。この経路は対側に交叉せず、その障害は同側にホルネル症候群が生じる。副交感神経の瞳孔中枢は中脳上丘のエディンガー・ウェストファル核(EW核)である。その軸索は動眼神経として眼窩に至り、毛様体神経節に終わる。そこから出る短毛様体神経が瞳孔括約筋を支配する。この経路は対光反射の遠心路であり、障害されると対光反射消失と、散瞳が生じる。注意点としては動眼神経(副交感神経)は上眼瞼挙筋、交感神経は瞼板筋を支配しているのでどちらが障害されても眼瞼下垂は生じる。また、眼底検査するときは、薬物で散瞳させるのでこういった瞳孔の検査ができなくなる。眼底鏡を見る前に十分瞳孔は観察しなければならない。 瞳孔反射対光反射と輻輳調節反射がある。対光反射とは、一側瞳孔に光を当てると両側で縮瞳が起きる反射である。これは求心路の視神経からの神経線維が中脳上丘視蓋部を通って両側のE.W核に終わるからである。輻輳調節反射は眼前近くの物を見せると両眼球が内転(輻輳反射)して縮瞳する(調節反射)反射である。この反射の経路は複雑で網膜から光刺激と同様、外側膝状体を介して後頭葉、視覚野に行った後、視蓋前核に行き、動眼神経核とE.W核に入力をする。このように、両反射の経路が異なるため、対光反射では縮瞳がなく、輻輳調節反射では縮瞳が見られることがある。アディー瞳孔、アーガイル・ロバートソン瞳孔、動眼神経異所性再生がその例である。EMDとして、対光反射が異常ではない人に対して、輻輳調節反射をみる診断学的価値はない。 瞳孔の異常大きさ、形、位置の異常がある。大きさの異常には縮瞳、散瞳、瞳孔不同がある。瞳孔不同は正常人の約20%にみられ、必ずしも、病的病態ではない。形は正常では正円であるが、楕円(アディー瞳孔)や不整(アーガイル・ロバートソン瞳孔)がある。正常な瞳孔径は加齢とともに減少する。10歳では7mm、30歳で6mm、80歳で4mmである。 縮瞳を起こす病態片側の縮瞳では、交感神経障害によるホルネル症候群を第一に考える。ホルネル症候群は特有の症状を呈するので診断は容易である。両側性の縮瞳では高齢者、アーガイル・ロバートソン瞳孔、副交感神経刺激作用を有する麻薬、有機リン、フェノチアジンなどの中毒でみられる。橋出血では針先瞳孔(pin-point pupil)と呼ばれる両眼の著しい縮瞳が起きる。これは交感神経の一次ニューロン下行路の障害による。
散瞳を起こす病態散瞳では動眼神経麻痺、緊張瞳孔(アディー瞳孔)、パリノー症候群など副交感神経障害を第一に考える。無酸素脳症などの脳の広汎な障害でも散瞳が生じる。アトロピン、三環系抗うつ薬、抗ヒスタミン薬などの抗コリン作用の薬剤でも散瞳を起こす。
薬物点眼試験薬物点眼試験の適応と成る疾患にはホルネル症候群、アディー瞳孔などがある。他には動眼神経麻痺と薬物性散瞳(アトロピンなど)の鑑別で0.5%ピロカルピン点眼試験が行われることがある。
関連項目参考文献
|
Portal di Ensiklopedia Dunia