|
CPAP-Beatmung Die CPAP-Beatmung, auch CPAP-Therapie (Abkürzung für englisch continuous positive airway pressure) ist eine Beatmungsform, die die Spontanatmung des Patienten mit einem dauerhaften, während Einatmung und Ausatmung aufrechterhaltenen, Überdruck (PEEP) kombiniert. Der Patient kann seine Atemtiefe, Atemfrequenz und auch den Flow (Luftdurchfluss) selbst bestimmen. Voraussetzung für die Anwendung einer CPAP-Ventilation ist also die prinzipielle Fähigkeit des Patienten zur eigenen Atmung. CPAP-Beatmung findet sich in der Intensiv- und Notfallmedizin (dann mit einer assistierten Spontanatmung kombiniert) als Anwendung beim intubierten oder nicht invasiv beatmeten Patienten, aber auch im ambulanten Umfeld als Therapie der Schlafapnoe. Technischer Aufbau Ein Patient wird über ein Schlauchsystem mit einem Beatmungsgerät verbunden. Im Schlauchsystem und nachfolgend in den Atemwegen und Lungenbläschen wird ein Druck erzeugt, der über dem atmosphärischen Druck liegt. Dieser Überdruck erleichtert das Einatmen, erschwert jedoch das Ausatmen, da hier gegen einen erhöhten Druck gearbeitet werden muss. Dieser höhere Druck liegt im Beatmungssystem kontinuierlich (Continuous-Flow-CPAP und PEEP-Ventil) oder mit variablem Inspirationsflow (Demand-Flow-CPAP mit Proportionalventil)[1] vor. CPAP-Beatmung ist sowohl als invasive Beatmungsmethode, das heißt über einen Tubus oder eine Trachealkanüle, als auch als nicht invasive Beatmung, non-invasive ventilation (NIV), das heißt über eine Maske (zum Beispiel Mund-und-Nasen-Maske, Nasenmaske, Gesichtsmaske, Oralmaske oder Helm) möglich. WirkungDer generierte positive Druck in Atemwegen und Lunge bewirkt eine Vergrößerung der funktionellen Residualkapazität (d. h. der Menge an Luft, die nach dem Ausatmen in der Lunge verbleibt). Der endexpiratorische Kollaps der Alveolen und kleinen Atemwege wird verhindert. Die Bildung von Atelektasen wird teilweise verhindert bzw. werden Atelektasen wieder eröffnet (Rekrutierung, alveolar recruitment, meist Recruitment), dadurch vergrößert sich die Diffusionsfläche der Alveolen und rechts-links-Shunts der Lungengefäßbahn werden reduziert. In der Folge verbessert CPAP das Ventilations/Perfusionsverhältnis, die Oxygenierung und vermindert die Atemarbeit. 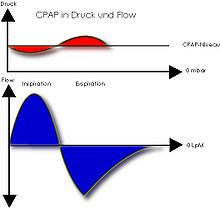 NIV-CPAP  Bei einer nicht invasiven Beatmung (non-invasive ventilation „NIV“) wird dem Patienten eine Maske zur Verfügung gestellt, die je nach Machart die Nase/Mund-Partie bedecken, das gesamte Gesicht überziehen oder als Vollhelm gebaut wurden. Diese Maske weist eine relative Dichtigkeit auf und über sie wird Einatemluft zur Verfügung gestellt. Darüber hinaus wird im Bereich der Neonatologie auch rein nasales CPAP (nCPAP) angewendet, entweder mittels Nasenmasken (etwa als Therapie mit nasaler Insufflation) oder nasalen Prongs (Nasenbrillen).[2] Ähnlich wie bei der invasiven Beatmung, die über einen Endotrachealtubus oder eine Trachealkanüle erfolgt, kann man auch bei der NIV verschiedene Beatmungsverfahren (in der Beatmungstechnik verschiedene Wechselbeziehungen zwischen Patient und Beatmungsgerät beschreibend[3]) anwenden. Patienten tolerieren die CPAP-Beatmung sehr unterschiedlich. Bei Maskenbeatmung und Anwendung von PEEP wird in der Regel eine leichte Sedierung verabreicht, um die Toleranz für diese Maßnahme zu erhöhen und die Situation für den Patienten somit ertragbarer zu gestalten. Die Sedierung darf aber nicht zu stark sein, da sonst Atemantrieb verloren gehen könnte und der Patient die eigenständige Atmung aufgeben könnte. Die NIV ist immer dann angezeigt, wenn einem Patienten mit reduzierter Atmung eine möglichst schonende Unterstützung gegeben werden soll, z. B. bei beginnendem kardialem Lungenödem, bei mittelschwerer Pneumonie (Lungenentzündung) oder bei COPD (chronisch obstruktiver Lungenerkrankung). Oft ist bei Letztgenannter eine reine CPAP-Beatmung ungünstig. Stattdessen ist auch weitere Unterstützung der Atmung angezeigt, um die Atemmuskulatur zu entlasten und dieser Zeit zur Regeneration zu geben. NIV erspart oft eine Intubation, die längere Beatmungsdauer und folgend längeren Krankenhausaufenthalt mit entsprechend steigenden Kosten nach sich zieht und den Patienten länger aus seinem normalen Lebensumfeld entfernt. Durch den Einsatz von Geräten ergibt sich auf der einen Seite die Möglichkeit, auf der anderen Seite die Notwendigkeit zur Kontrolle der Atmung. Bei fehlender kompletter Dichtigkeit der Maske kommt es zu einem steten Verlust von positivem Druck und Atemluft aus dem Beatmungssystem, was nur teilweise durch das Beatmungsgerät kompensiert werden kann. Wie immer, muss auch hier die Fehlertoleranz der Messungen beachtet werden. Trotz obligatorischer Befeuchtung der Atemluft kommt es in Mund und Nase zu Austrocknung. Die Maske muss deshalb regelmäßig abgesetzt werden, was sich zum einen nach der Notwendig- und Dringlichkeit der Beatmung richtet, zum anderen nach der Austrocknung an Mund- und Nasenschleimhaut und individuell sehr verschieden ist. Da die Masken so eng wie möglich am Kopf fixiert werden, besteht zudem die Gefahr von Dekubiti (Druckgeschwüren) als Begleiterkrankungen. CPAP via TubusLässt sich die endotracheale Intubation des Patienten nicht umgehen, stehen verschiedene Beatmungsmuster (vgl. Nomenklatur der maschinellen Beatmung im Artikel Beatmung) zur Verfügung. Die CPAP-Beatmung mit Endotrachealtubus bzw. mit Tracheostoma entspricht der mit Maske, hat aber teilweise andere Funktionen. Bei den meisten Krankheitsbildern wird eine zügige augmentane (unterstützte) Beatmung des Patienten angestrebt. Ist ein Patient körperlich so erschöpft, dass intubiert werden muss, so kann er nur in seltenen Fällen sofort mit CPAP beatmet werden; mandatorische Verfahren, also die völlige Übernahme der Atemarbeit durch das Beatmungsgerät sind dann indiziert. CPAP kommt dann zum Einsatz, wenn der Patient im Weaning ist, also von der Maschine abtrainiert wird. Patienten, die längere Zeit mandatorisch beatmet wurden, müssen, um wieder selbst die Atemarbeit zu übernehmen, die Atemhilfsmuskulatur regenerieren, die sich in kurzer Zeit stark zurückbildet. Hier wird im Zuge des Weanings für immer länger werdenden Zeiträume die Beatmungsform CPAP gewählt um letztlich die Extubation (die Entfernung des Tubus) vornehmen zu können. In der Regel findet die in der Klinik vorgenommene CPAP-Beatmung unter Verwendung eines ASB-Druckes und PEEP statt. Der Patient bekommt einen bestimmten Hilfsdruck verabreicht, der jeden Atemzug begleitet und das Einatmen zusätzlich erleichtert. Im Unterschied zum Beatmungsmuster PPS ist der Hilfsdruck konstant. Das heißt, es ist völlig gleichgültig, wie stark der Beatmete Luft einsaugt; jeder Atemzug wird mit demselben voreingestellten Druckniveau begleitet. Vor- und NachteileDie Vorteile von CPAP bei einem wachen Patienten mit ausreichendem Atemantrieb und neuro-muskulären Fähigkeiten liegen in einer Zunahme des Sauerstoffgehalts in der Lunge, Erhöhung der Gasaustauschfläche[4] und einer Verbesserung der Volumenleitfähigkeit der Atemwege mit erleichterter mukoziliärer Clearance; es kann also durch das größere Lumen Sekret eher abtransportiert werden. Als positive Effekte können zusammenfassend die kurzfristig verbesserte Atemsituation durch erleichterte Einatmung und bessere Diffusion sowie verbesserten Sekrettransport genannt werden. Diese Beatmungsform spielt beim Abtrainieren von der Beatmungsmaschine eine große Rolle und kann durchaus als eine Verbesserung verstanden werden. Die Beatmung mit CPAP kann langfristig dazu führen, dass sich das Lungenvolumen verringert, da durch anhaltende Überblähung auch Schäden an der Lunge verursacht werden können. Des Weiteren tritt gelegentlich bei Patienten eine gewisse Gewöhnung auf, das heißt, es ist für diese Menschen bequem geworden, eine solche erleichterte Einatmung vorzufinden, und sie sind aus Gewohnheit nur schwer in der Lage, wieder zu einem normalen Atemverhalten zurückzufinden (siehe besonders COPD-Patienten). Zudem besteht bei Frühgeborenen die Gefahr einer Blähbauchsymptomatik mit starker Verschlechterung des Allgemeinzustandes. Durch den Einfluss eines wechselnden Sauerstoffangebotes auf die unreife Netzhaut frühgeborener Kinder kann es zu einer Schädigung der Netzhaut und in seltenen Fällen zu ihrer Ablösung kommen. Um die Entwicklung der Netzhaut zu kontrollieren, sollen alle sehr unreifen Frühgeborenen nach den ersten Lebenswochen und dann meist in wöchentlichem Rhythmus von einem Augenarzt untersucht werden. Es gibt praktische Hinweise darauf, dass kritische Schädigungen der Netzhaut in Form von Makulaödemen, z. B. der epiretinalen Gliosen mit ungewöhnlichem Visus-Verlust, auch bei Erwachsenen, auf schädigenden Einfluss der andauernden CPAP-Therapie zurückzuführen sind. Anwendung zur Behandlung der SchlafapnoeDurchführung Die CPAP-Therapie dient auch zur Behandlung vorübergehender Atemstillstände während des Schlafens bei der Schlafapnoe. Bei der CPAP-Therapie wird den Patienten während des Schlafens kontinuierlich Atemluft (Umgebungsluft) mit einem leichten Überdruck zugeführt. In der Regel wird die Luft durch ein CPAP-Gerät neben dem Bett angesaugt und über einen Schlauch mittels einer Voll- oder Nasenmaske (nCPAP-Maske n=nasal) dem Schlafenden zugeführt. Je nach Anamnese und eventuell vorliegenden Beeinträchtigungen der Lungenfunktion wird die zugeführte Luft auch erwärmt und angefeuchtet. Das im Schlaf entspannte Gewebe im Nasen- und Rachenraum des Schlafenden wird durch den leichten Überdruck stabilisiert und offen gehalten. Bei der Therapie handelt es sich also weniger um eine Beatmung als vielmehr um eine auch so genannte „pneumatische Schienung“. Dadurch werden Atemstillstände (Apnoen) und Atemluftbehinderungen (Hypopnoen) zuverlässig verhindert. Als Begleiteffekt wird dadurch auch das Schnarchen weitgehend unterdrückt. Die Diagnose und Therapie hierzu wird im Allgemeinen erstmals mit einem zuhause einsetzbaren mobilen Atemmonitor eingeleitet und dann bei mehreren Übernachtungen in einem Schlaflabor festgelegt, bei der mehrere am Körper befestigte, verkabelte Sensoren insbesondere Atemstillstände und Blutsauerstoffgehalt über Nacht messen. Zur Beobachtung der REM-Schlaf-Phasen und anderer Schlaf-Phasen werden die Augenbewegungen gemessen und auch Gehirnströme abgeleitet. Bei bestätigter Diagnose erfolgt die schrittweise Annäherung an einen individuellen, therapeutischen Druck. Zu hoher Druck bewirkt eventuell ein sofortiges Wiederausströmen der Druckluft durch den Mund oder kann im schlimmsten Fall die Spontanatmung stören.
Besondere FormenAPAPEine Weiterentwicklung der CPAP-Therapie ist die APAP-Therapie (auto CPAP-Therapie). Hierbei wird von Atemzug zu Atemzug der jeweils notwendige therapeutische Druck ermittelt und dem Patienten zugeführt. Die Mitarbeit bei der Therapie (Compliance) und das Wohlbefinden des Patienten werden verbessert, und die druckbezogenen Nebenwirkungen werden reduziert. Die APAP ist bei Lageabhängigkeit oder REM-Schlaf-Assoziation bei der Therapie der Schlafapnoe angezeigt und wird beim Vorliegen dieser Bedingungen auch von den Krankenkassen übernommen. Bei der zentralen Schlafapnoe ist zumindest ein Therapieversuch mit CPAP bzw. APAP indiziert, denn es kann möglicherweise durch Mobilisierung der funktionellen Lungenreserve eine bessere Oxygenierung (Sauerstoffsättigung) und somit eine Unterdrückung der zentralen Apnoen erreicht werden. BIPAPDie BIPAP- (Bi=zwei, PAP=positive airway pressure) oder BI-Level-Therapie ist eine eigenständige Weiterentwicklung. Bei dieser Therapieform werden für In- und Exspiration unterschiedliche Drücke erzeugt, was ebenfalls den Komfort erhöht, aber auch für bestimmte Patienten, z. B. mit Störung der Herzauswurfleistung (Herzinsuffizienz), von lebenswichtiger Bedeutung ist. Eine Sonderform der BIPAP-Therapie ist die VPAP-Therapie (V=variabel), bei der der Inspirationsdruck analog zur APAP-Therapie innerhalb definierter Grenzen variabel ist und sich bei jedem Atemzug den therapeutischen Bedürfnissen anpasst. WeiteresDarüber hinaus gibt es bei CPAP- und APAP-Geräten verschiedener Firmen eine Komfortfunktion, die bei hohen Exspirationsdrücken (Ausatemdrücken) eine end-exspiratorische Druckabsenkung durchführt (also am Ende des Ausatmens den Überdruck herunterregelt) und so durch den geringeren Gegendruck ein Druck- oder Atemnotgefühl beim Ausatmen verhindern kann. MaskenModerne Masken sind gegenüber früheren Modellen wesentlich kleiner und leichter geworden und werden aus hochelastischen transparenten Kunststoffen hergestellt. Maskensysteme, die im Bereich der CPAP- oder der APAP-Therapie eingesetzt werden, verfügen grundsätzlich über ein Ausatemsystem (vented) bzw. müssen mit einem externen Ausatemsystem (non-vented) betrieben werden, damit hier eine Auswaschung des ausgeatmeten Kohlenstoffdioxids gewährleistet ist. Für Therapieformen mit geringem Druck genügen heute sogenannte Nasenpolster, die unter der Nase getragen werden und kaum an eine Maske erinnern. Am häufigsten wird eine Maske verwendet, die nur die Nase umschließt. Auch andere Masken-Konstruktionen – beispielsweise „Vollmasken“, die Mund und Nase umschließen – bieten individuelle Lösungen. Vollgesichtsmasken finden ihren Einsatz überwiegend bei der Therapie von Patienten mit Mundleckagen. Sie führen teilweise zur Austrocknung der Mundschleimhaut und verursachen dem Benutzer oft ein unangenehmes Gefühl im Hals. Eine Vollgesichtsmaske ist jedoch nicht zwingend notwendig. Durch den Einsatz eines Kinnbandes kann dem Patienten oft schon geholfen werden. Literatur
WeblinksCommons: Continuous positive airway pressure – Sammlung von Bildern, Videos und Audiodateien
Einzelnachweise
|
Portal di Ensiklopedia Dunia


