|
Đau thần kinh tọa
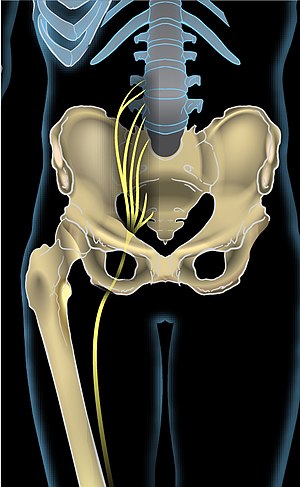
Đau thần kinh tọa (Thuật ngữ tiếng Anh: Sciatica) hay đau dây thần kinh tọa, tọa thống phong (trong y học cổ truyền), là một bệnh y khoa đặc thù bởi triệu chứng đau dọc xuống chân từ lưng dưới.[1] Sự đau đớn này có thể đi xuống ở đằng sau, bên ngoài hoặc ở phía trước chân.[3] Cơn đau thường ập tới sau các hoạt động như nhấc vật nặng, mặc dù nó cũng có thể tới từ từ.[7] Thông thường, triệu chứng chỉ ở một bên thân thể.[3] Tuy nhiên, một số nguyên nhân nhất định có thể gây ra đau ở cả hai bên.[3] Đôi lúc có thể kèm theo đau lưng dưới nhưng không phải luôn luôn.[3] Có thể gặp triệu chứng yếu hoặc tê ở những phần khác nhau của cẳng và bàn chân bị ảnh hưởng.[3] Khoảng 90% trường hợp đau thần kinh tọa là do thoát vị đĩa đệm cột sống lưng đè lên một trong các rễ thần kinh thắt lưng hoặc xương cùng.[6] Thoái hóa đốt sống, hẹp ống sống, hội chứng piriformis, khối u vùng chậu và mang thai là những nguyên nhân khác có thể gây ra đau thần kinh tọa.[8] Thử nghiệm nâng chân thẳng thường hữu ích trong chẩn đoán.[8] Kết quả là dương tính nếu, khi nâng chân lên trong khi một người đang nằm ngửa, cơn đau xuất hiện bên dưới đầu gối.[8] Trong hầu hết các trường hợp, hình ảnh y tế không cần thiết.[2] Tuy nhiên, hình ảnh có thể được thực hiện nếu chức năng ruột hoặc bàng quang bị ảnh hưởng, mất cảm giác hoặc suy nhược đáng kể, các triệu chứng tồn tại lâu hoặc có mối lo ngại về khối u hoặc nhiễm trùng.[2] Các tình trạng có thể biểu hiện tương tự là các bệnh về hông và các bệnh nhiễm trùng như bệnh zona ban đầu (trước khi hình thành phát ban).[8] Điều trị ban đầu thường bao gồm thuốc giảm đau.[2] Tuy nhiên, thiếu bằng chứng về thuốc giảm đau và thuốc giãn cơ.[9] Thông thường, mọi người nên tiếp tục hoạt động bình thường với khả năng tốt nhất của họ.[8] Thường thì tất cả những gì cần thiết để giải quyết cơn đau thần kinh tọa là thời gian; ở khoảng 90% số người các triệu chứng biến mất trong vòng chưa đầy sáu tuần.[2] Nếu cơn đau nghiêm trọng và kéo dài hơn sáu tuần, phẫu thuật có thể là một lựa chọn.[2] Mặc dù phẫu thuật thường giúp cải thiện cơn đau nhưng lợi ích lâu dài của nó không rõ ràng.[8] Phẫu thuật có thể được yêu cầu nếu các biến chứng xảy ra, chẳng hạn như mất chức năng bình thường của ruột hoặc bàng quang.[2] Nhiều phương pháp điều trị, bao gồm corticosteroid, gabapentin, pregabalin, châm cứu, chườm nóng hoặc chườm đá, và nắn chỉnh cột sống, có bằng chứng hạn chế hoặc nghèo nàn về việc sử dụng chúng.[8][10][11] Tùy thuộc vào cách xác định, ít hơn 1% đến 40% số người bị đau thần kinh tọa tại một số thời điểm.[6][12] Đau dây thần kinh tọa phổ biến nhất ở độ tuổi từ 40 đến 59, và nam giới bị ảnh hưởng thường xuyên hơn phụ nữ.[2][8] Tình trạng này đã được biết đến từ thời cổ đại.[8] Việc sử dụng từ đau thần kinh tọa đầu tiên được biết đến là từ năm 1451.[13] Định nghĩa Thuật ngữ "đau thần kinh tọa" thường mô tả một triệu chứng - bệnh dọc theo đường thần kinh tọa - chứ không phải là một tình trạng, bệnh tật hoặc bệnh cụ thể.[6] Một số người sử dụng nó để chỉ bất kỳ cơn đau nào bắt đầu từ lưng dưới và xuống chân.[6] Cơn đau được mô tả đặc trưng là giống như bắn hoặc giống như sốc, nhanh chóng di chuyển dọc theo đường đi của các dây thần kinh bị ảnh hưởng.[14] Những người khác sử dụng thuật ngữ này như một chẩn đoán (nghĩa là một dấu hiệu của nguyên nhân và kết quả) cho các rối loạn chức năng thần kinh do chèn ép một hoặc nhiều rễ thần kinh thắt lưng hoặc xương cùng do thoát vị đĩa đệm cột sống.[6] Đau thường xảy ra theo việc phân bố chứng đốt da và đi từ đầu gối đến bàn chân.[6][9] Nó có thể liên quan đến rối loạn chức năng thần kinh, chẳng hạn như yếu và tê chân.[6] Nguyên nhânCác yếu tố rủi roCác yếu tố nguy cơ có thể thay đổi được của đau thần kinh tọa bao gồm hút thuốc, béo phì và nghề nghiệp.[12] Các yếu tố nguy cơ không thể sửa đổi bao gồm tuổi tác ngày càng tăng, là nam giới và có tiền sử đau thắt lưng.[12] Thoát vị đĩa đệm cột sốngThoát vị đĩa đệm cột sống chèn ép vào một trong các rễ thần kinh thắt lưng hoặc xương cùng là nguyên nhân thường gặp nhất của đau thần kinh tọa, có mặt khoảng 90% các trường hợp.[6] Điều này đặc biệt đúng ở những người dưới 50 tuổi.[15] Thoát vị đĩa đệm thường xảy ra nhất khi nâng vật nặng.[16] Đau thường tăng lên khi cúi người về phía trước hoặc ngồi, và giảm khi nằm xuống hoặc đi bộ.[15] Hẹp ống cột sốngNguyên nhân cột sống bị nén khác bao gồm thắt lưng hẹp ống sống, một tình trạng mà các kênh cột sống, không gian tủy sống chạy qua, thu hẹp và nén tủy sống, cauda equina, hoặc rễ dây thần kinh hông.[17] Sự thu hẹp này có thể do gai xương, thoái hóa đốt sống, viêm hoặc thoát vị đĩa đệm, làm giảm không gian có sẵn cho tủy sống, do đó chèn ép và kích thích các dây thần kinh từ tủy sống trở thành dây thần kinh tọa.[17] Đây là nguyên nhân thường gặp nhất sau tuổi 50.[18] Đau thần kinh tọa do hẹp ống sống thường xảy ra nhất khi đứng, đi bộ hoặc ngồi trong thời gian dài và giảm khi cúi người về phía trước.[17][18] Tuy nhiên, cơn đau có thể phát sinh với bất kỳ vị trí hoặc hoạt động nào trong trường hợp nghiêm trọng.[17] Cơn đau thường được giảm bớt khi nghỉ ngơi.[17] Hội chứng piriformisHội chứng Piriformis là một tình trạng, tùy thuộc vào phân tích, thay đổi từ nguyên nhân "rất hiếm" đến 8% của đau thắt lưng hoặc đau mông.[19] Ở 17% số người, dây thần kinh tọa chạy qua cơ piriformis chứ không phải bên dưới nó.[17] Khi các xương bàn chân rút ngắn hoặc co thắt do chấn thương hoặc hoạt động quá sức, điều này được đặt ra là nguyên nhân gây chèn ép dây thần kinh tọa.[19] Hội chứng Piriformis được gọi một cách thông tục là "đau thần kinh tọa do ví" do một chiếc ví được đặt trong túi hông phía sau nén các cơ mông và dây thần kinh tọa khi người mang ngồi xuống. Hội chứng Piriformis có thể được nghi ngờ là nguyên nhân của đau thần kinh tọa khi các rễ thần kinh cột sống đóng góp vào dây thần kinh tọa vẫn bình thường và không có thoát vị đĩa đệm cột sống rõ ràng.[20][21] Mang thaiĐau dây thần kinh tọa cũng có thể xảy ra khi mang thai, đặc biệt là trong giai đoạn sau, do trọng lượng của thai nhi đè lên dây thần kinh tọa khi ngồi hoặc khi co thắt chân.[17] Trong khi hầu hết các trường hợp không gây hại trực tiếp cho người phụ nữ hoặc thai nhi, tác hại gián tiếp có thể đến từ tác dụng gây tê ở chân, có thể gây mất thăng bằng và ngã. Không có phương pháp điều trị tiêu chuẩn nào cho chứng đau thần kinh tọa do mang thai.[22] KhácĐau không cải thiện khi nằm cho thấy một nguyên nhân không cơ học, chẳng hạn như ung thư, viêm hoặc nhiễm trùng.[23] Đau dây thần kinh tọa có thể do các khối u chèn ép vào tủy sống hoặc rễ thần kinh.[6] Đau lưng dữ dội kéo dài đến hông và bàn chân, mất khả năng kiểm soát bàng quang hoặc ruột hoặc yếu cơ có thể do khối u cột sống hoặc hội chứng chùm đuôi ngựa.[17] Chấn thương cột sống, chẳng hạn như tai nạn xe hơi hoặc ngã mạnh vào gót chân hoặc mông, cũng có thể dẫn đến đau thần kinh tọa.[17] Một mối liên hệ đã được đề xuất với nhiễm Cutibacterium acnes tiềm ẩn trong đĩa đệm, nhưng vai trò của nó vẫn chưa rõ ràng.[24][25] Sinh lý bệnh Đau thần kinh tọa nói chung là do sự chèn ép của dây thần kinh thắt lưng L4 hoặc L5 hoặc dây thần kinh xương cùng S1.[26] Ít phổ biến hơn, dây thần kinh xương cùng S2 hoặc S3 hoặc sự chèn ép của chính dây thần kinh tọa có thể gây ra đau thần kinh tọa.[26] Trong 90% các trường hợp đau thần kinh tọa, điều này có thể xảy ra do phình hoặc thoát vị đĩa đệm cột sống.[16] Đĩa đệm cột sống bao gồm một nhân xơ bên ngoài và một nhân tủy bên trong.[16] Các sợi cơ tạo thành một vòng cứng xung quanh cùi nhân đầu trong quá trình phát triển của con người, và các chất dạng keo của cùi nhân do đó được chứa trong đĩa.[16] Đĩa đệm tách các đốt sống, do đó giúp tăng sự ổn định của cột sống và cho phép các rễ thần kinh thoát ra ngoài đúng cách qua các khoảng trống giữa các đốt sống từ tủy sống.[27] Khi một người già đi, các sợi cơ tim yếu đi và trở nên kém cứng hơn, khiến nó có nguy cơ bị rách nhiều hơn.[16] Khi có một vết rách trong nhân xơ, nhân tủy có thể trồi ra ngoài qua vết rách và ép vào các dây thần kinh cột sống bên trong tủy sống, dây thần kinh đệm, hoặc thoát ra ngoài các rễ thần kinh, gây viêm, tê hoặc đau dữ dội.[28] Sau đó, tình trạng viêm mô cột sống có thể lan sang các khớp bên cạnh và gây ra hội chứng nghiêng, được đặc trưng bởi đau lưng dưới và đau sau đùi.[16] Các nguyên nhân khác của đau thần kinh tọa thứ phát do chèn ép dây thần kinh cột sống bao gồm sự thô ráp, mở rộng hoặc lệch lạc (đốt sống) của đốt sống, hoặc thoái hóa đĩa đệm làm giảm đường kính của các ống bên mà các rễ thần kinh thoát ra khỏi cột sống.[16] Khi đau thần kinh tọa là do nén của một rễ thần kinh lưng, nó được coi là một thắt lưng lý đau lan toả hoặc radiculitis khi đi kèm với phản ứng viêm.[17] Đau thần kinh tọa như đau nổi bật tập trung ở mông cũng có thể được gây ra bằng cách nén các bộ phận ngoại vi của dây thần kinh hông thường từ căng thẳng mô mềm trong piriformis hoặc liên quan cơ bắp.[16] Chẩn đoán Đau thần kinh tọa thường được chẩn đoán bằng cách khám sức khỏe và lịch sử các triệu chứng.[6] Kiểm tra thể chấtNói chung, nếu một người báo cáo có cơn đau lan tỏa điển hình ở một bên chân cũng như một hoặc nhiều dấu hiệu thần kinh của căng thẳng rễ thần kinh hoặc thiếu hụt thần kinh, đau thần kinh tọa có thể được chẩn đoán.[29] Thử nghiệm chẩn đoán được áp dụng nhiều nhất là nâng chân thẳng để tạo ra dấu hiệu Lasègue, được coi là dương tính nếu cơn đau trong sự phân bố của dây thần kinh tọa được tái tạo với sự uốn cong thụ động của chân thẳng từ 30 đến 70 độ.[30] Trong khi xét nghiệm này dương tính ở khoảng 90% người bị đau thần kinh tọa, thì khoảng 75% người có xét nghiệm dương tính không bị đau thần kinh tọa.[6] Nâng thẳng chân không bị ảnh hưởng bởi đau thần kinh tọa có thể gây ra đau thần kinh tọa ở chân bên bị ảnh hưởng; đây được gọi là dấu hiệu Fajersztajn.[17] Sự hiện diện của dấu hiệu Fajersztajn là một phát hiện cụ thể hơn cho thoát vị đĩa đệm so với dấu hiệu Lasègue.[17] Những động tác làm tăng áp lực nội tủy, chẳng hạn như ho, gập cổ và chèn ép tĩnh mạch thừng tinh hai bên, có thể làm trầm trọng thêm chứng đau thần kinh tọa.[17] Hình ảnh y tếCác phương thức chẩn đoán hình ảnh như chụp cắt lớp vi tính hoặc chụp cộng hưởng từ có thể giúp chẩn đoán thoát vị đĩa đệm cột sống thắt lưng.[31] Công dụng của phương pháp ghi thần kinh MR trong chẩn đoán hội chứng piriformis còn nhiều tranh cãi.[19] Chụp đĩa đệm có thể được coi là để xác định vai trò của một đĩa đệm cụ thể đối với cơn đau của một người.[16] Chụp đĩa đệm bao gồm việc đưa kim vào đĩa để xác định áp lực của khoang đĩa.[16] Radiocontrast sau đó được tiêm vào không gian đĩa đệm để đánh giá những thay đổi thị giác có thể chỉ ra sự bất thường về giải phẫu của đĩa đệm.[16] Việc tái tạo lại cơn đau của một cá nhân trong quá trình chụp đĩa đệm cũng mang tính chất chẩn đoán.[16] Chẩn đoán phân biệtNên nghi ngờ ung thư nếu có tiền sử mắc bệnh trước đó, sụt cân không rõ nguyên nhân hoặc đau không dứt.[32] Áp xe ngoài màng cứng tủy sống phổ biến hơn ở những người bị đái tháo đường hoặc suy giảm miễn dịch hoặc những người đã phẫu thuật cột sống, tiêm hoặc đặt ống thông; nó thường gây sốt, tăng bạch cầu và tăng tốc độ lắng hồng cầu.[32] Nếu nghi ngờ ung thư hoặc áp xe ngoài màng cứng tủy sống, nên chụp cộng hưởng từ khẩn cấp để xác nhận.[32] Bệnh thần kinh tiểu đường gần thường ảnh hưởng đến những người trung niên trở lên bị bệnh đái tháo đường týp 2 được kiểm soát tốt; khởi phát đột ngột, thường gây đau ở nhiều da, nhanh chóng sau đó yếu đi. Chẩn đoán thường bao gồm đo điện cơ và chọc dò thắt lưng.[32] Bệnh zona phổ biến hơn ở người già và suy giảm miễn dịch; thường đau (nhưng không phải luôn luôn) được theo sau bởi sự xuất hiện của một phát ban với vỉ nhỏ dọc theo một lần có cảm giác đốt da.[32][33] Bệnh căn nguyên Lyme cấp tính có thể theo sau tiền sử các hoạt động ngoài trời trong những tháng ấm hơn ở các môi trường sống có khả năng bị ve trong 1-12 tuần trước đó.[34] Ở Mỹ, Lyme phổ biến nhất ở các bang New England và Trung Đại Tây Dương và các vùng của Wisconsin và Minnesota, nhưng nó đang mở rộng sang các khu vực khác.[35][36] Biểu hiện đầu tiên thường là phát ban ngày càng lan rộng có thể kèm theo các triệu chứng giống như cảm cúm.[37] Lyme cũng có thể gây ra bệnh căn nguyên mãn tính nhẹ hơn trung bình 8 tháng sau khi bị bệnh cấp tính.[32] Điều trịĐau thần kinh tọa có thể được quản lý bằng một số phương pháp điều trị khác nhau [38] với mục tiêu khôi phục trạng thái chức năng bình thường và chất lượng cuộc sống của một người.[16] Khi nguyên nhân của đau thần kinh tọa là thoát vị đĩa đệm cột sống thắt lưng (90% các trường hợp),[6] hầu hết các trường hợp sẽ tự khỏi trong vài tuần đến vài tháng.[39] Ban đầu điều trị trong 6–8 đầu tiên tuần nên thận trọng.[6] Hơn 75% các trường hợp đau thần kinh tọa được quản lý mà không cần phẫu thuật.[16] Ở những người hút thuốc cũng bị đau thần kinh tọa, việc cai thuốc lá cần được xem xét một cách nghiêm túc.[16] ] điều trị nguyên nhân cơ bản gây chèn ép dây thần kinh trong các trường hợp áp xe ngoài màng cứng, khối u ngoài màng cứng và hội chứng chùm đuôi ngựa.[16] Hoạt động thể chấtHoạt động thể chất thường được khuyến khích để kiểm soát bảo tồn chứng đau thần kinh tọa cho những người có thể chất tốt.[8] Tuy nhiên, sự khác biệt về kết quả giữa hoạt động thể chất so với nghỉ ngơi trên giường vẫn chưa được làm sáng tỏ đầy đủ.[8][40] Bằng chứng về vật lý trị liệu trong đau thần kinh tọa không rõ ràng mặc dù các chương trình như vậy có vẻ an toàn.[8] Vật lý trị liệu được sử dụng phổ biến.[8] Các kỹ thuật vận động dây thần kinh cho dây thần kinh tọa được hỗ trợ bởi các bằng chứng dự kiến.[41] ThuốcKhông có một chế độ thuốc nào được sử dụng để điều trị đau thần kinh tọa.[42] Bằng chứng ủng hộ việc sử dụng opioid và thuốc giãn cơ còn chưa rõ ràng.[43] Bằng chứng chất lượng thấp chỉ ra rằng NSAID không giúp cải thiện cơn đau tức thì và tất cả NSAID đều có khả năng làm giảm đau thần kinh tọa tương đương nhau.[43][44][45] Tuy nhiên, NSAID thường được khuyến cáo như một phương pháp điều trị đầu tiên cho chứng đau thần kinh tọa.[42] Ở những người bị đau thần kinh tọa do hội chứng piriformis, tiêm độc tố botulinum có thể cải thiện cơn đau và chức năng.[46] Mặc dù có rất ít bằng chứng chứng minh việc sử dụng steroid ngoài màng cứng hoặc toàn thân,[47][48] steroid toàn thân có thể được cung cấp cho những người bị thoát vị đĩa đệm đã được xác nhận nếu có chống chỉ định sử dụng NSAID.[42] Bằng chứng chất lượng thấp ủng hộ việc sử dụng gabapentin để giảm đau cấp tính ở những người bị đau thần kinh tọa mãn tính.[43] Thuốc chống co giật và sinh học không được chứng minh là có thể cải thiện chứng đau thần kinh tọa cấp tính hoặc mãn tính.[42] Thuốc chống trầm cảm đã chứng minh một số hiệu quả trong điều trị đau thần kinh tọa mãn tính và có thể được cung cấp cho những người không thích nghi với NSAID hoặc những người đã thất bại với liệu pháp NSAID.[42] Phẫu thuậtNếu đau thần kinh tọa là do thoát vị đĩa đệm, loại bỏ một phần hoặc toàn của đĩa, được biết đến như phẫu thuật cắt đĩa đệm, có bằng chứng dự kiến lợi ích trong ngắn hạn.[49] Nếu nguyên nhân là do giãn đốt sống hoặc hẹp ống sống, phẫu thuật có thể giúp giảm đau tối đa hai năm.[49] Thuốc thay thếBằng chứng chất lượng thấp đến trung bình cho thấy rằng nắn chỉnh cột sống là một phương pháp điều trị hiệu quả cho chứng đau thần kinh tọa cấp tính.[8][50] Đối với chứng đau thần kinh tọa mãn tính, bằng chứng hỗ trợ điều trị nắn chỉnh cột sống là rất kém.[50] Việc nắn chỉnh cột sống được cho là an toàn để điều trị các chứng đau liên quan đến đĩa đệm; tuy nhiên, các báo cáo trường hợp đã tìm thấy mối liên quan với hội chứng chùm đuôi ngựa,[51] và nó được chống chỉ định khi có các biểu hiện suy sụp thần kinh tiến triển.[52] Tiên lượngKhoảng 39 đến 50% số người bệnh vẫn còn các triệu chứng sau 1 đến 4 năm.[53] Khoảng 20% bệnh nhân trong một nghiên cứu không thể làm việc trong một năm và 10% đã phải phẫu thuật vì tình trạng này.[53] Dịch tễ họcTùy thuộc vào cách xác định bệnh, ít hơn 1% đến 40% số người bị đau thần kinh tọa tại một số thời điểm.[6][12] Đau dây thần kinh tọa phổ biến nhất ở độ tuổi từ 40 đến 59, và nam giới bị ảnh hưởng thường xuyên hơn phụ nữ.[2][8] Tham khảo
Liên kết ngoài |
||||||||||||||||||||||||||||||