|
Inmunoglobulina E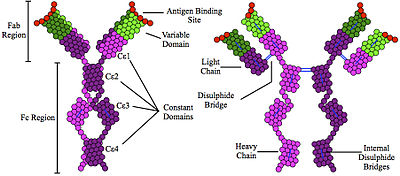 La inmunoglobulina E (IgE) es un tipo de anticuerpo (o isotipo de inmunoglobulina) presente únicamente en mamíferos. Está implicada en la alergia (reacciones del tipo I de hipersensibilidad)[1] y en la respuesta inmune efectiva contra diversos agentes patógenos, especialmente parásitos. Por eso, sus niveles suelen estar bastante elevados tanto en pacientes alérgicos como en personas que sufren alguna parasitosis. La IgE se une a receptores encontrados en mastocitos, eosinófilos, y basófilos, induciendo la liberación de citocinas y moléculas proinflamatorias cuando la inmunoglobulina reconoce su antígeno específico.[2] EstructuraLa IgE es una glucoproteína de aproximadamente 190 kDa.[3] Como otros anticuerpos monoméricos, está compuesta de dos cadenas pesadas y dos ligeras, unidas por puentes disulfuro. Su cadena pesada consta de 5 dominios, uno variable y cuatro constantes de tipo ε. Son de estructura compleja. FunciónLa mayor parte de la IgE se encuentra unida a FcεRI en la superficie de los mastocitos, eosinófilos y basófilos. El reconocimiento de un antígeno por la IgE desencadena complejas reacciones inmunitarias, entre las que pueden destacarse, por ejemplo, la desgranulación de los mastocitos, que liberan sustancias vasoactivas como la histamina, así como la intervención de los eosinófilos en la respuesta inflamatoria. Contiene de un 10 a un 12 % en peso de glúcidos y su concentración en el suero es de 0,01 a 0,10 mg por 100 mL.[4] En respuestas alérgicas La producción de IgE específica de antígenos no patogénicos, como los encontrados en fármacos, alimentos, y alérgenos estacionales, puede provocar reacciones alérgicas. La liberación del contenido de los gránulos de los mastocitos al reconocimiento de antígeno causa síntomas como la hinchazón de las vías aéreas, la rinitis, y la dermatitis. La IgE se fija a la superficie de membrana de las células cebadas o basófilas hasta por 2 semanas en una respuesta alérgica. Cuando una persona es alérgica a una sustancia en particular, el sistema inmunitario cree, erróneamente, que está bajo una invasión antigénica por parásitos, y produce la IgE, en un intento de "proteger" el organismo; de esta manera, se inicia una cadena de acontecimientos que provocan los síntomas de la alergia. Si una persona sufre de asma producida por reacciones alérgicas, esta cadena de acontecimientos también derivará en síntomas de asma. Defensa contra parásitos El IgE responde a muchos helmintos parásitos[5] como Schistosoma mansoni, Trichinella spiralis, Fasciola hepatica,[6][7][8] y puede ser importante durante la defensa inmune contra ciertos protozoas parásitos como Plasmodium falciparum.[9] La unión entre IgE y los receptores en los eosinófilos activados causa la secreción de toxinas que pueden destruir helmintos parásitos.[2] SíntesisLas células plasmáticas producen la IgE después de un cambio de isotipo que involucra recombinación somática mediada por AID.[2] El desarrollo de una respuesta inmune predominada por células Th2 induce la producción de IgE. Los linfocitos Th2 producen citocinas como IL-4 e IL-13 y disminuyen la cantidad de IFN-γ, promoviendo el cambio a IgE.[2] También la interacción CD40-CD40L entre linfocitos B y T se requiere para la conmutación de clase.[3] Véase también
Referencias
|